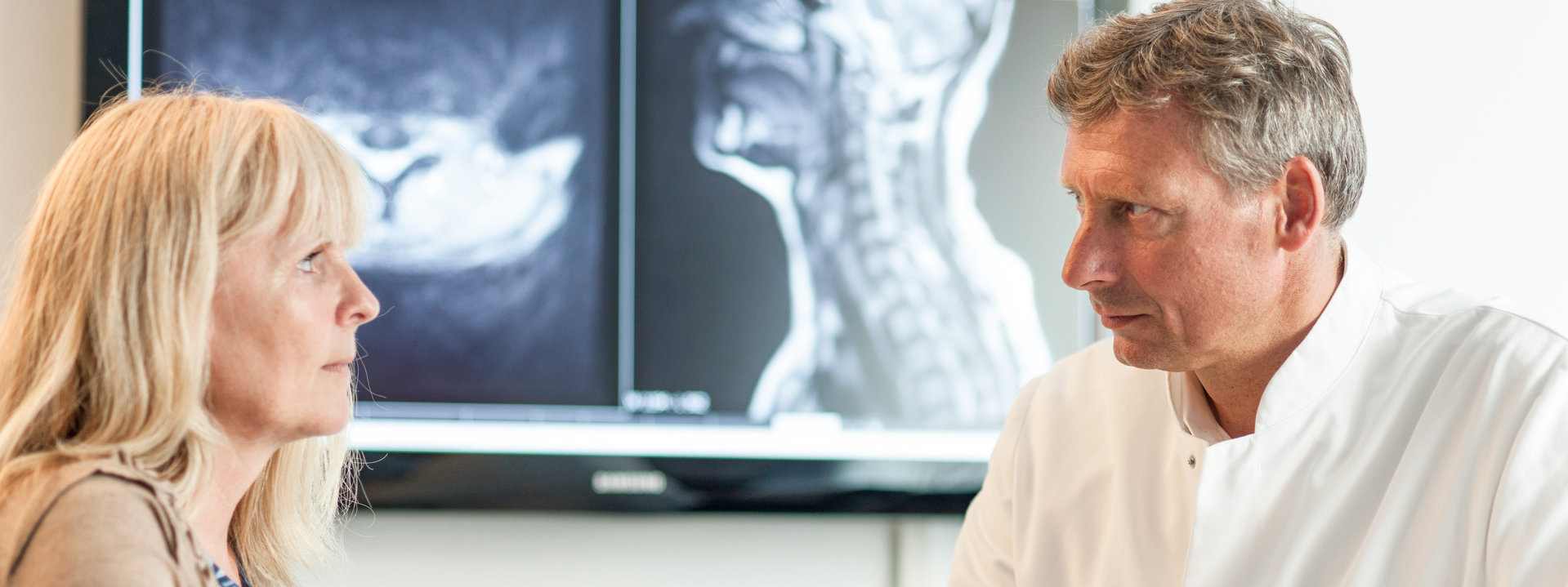
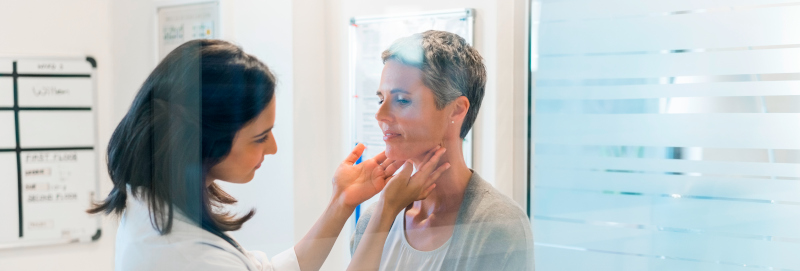
Erkrankungen
Hier möchten wir Ihnen einen kurzen Überblick über die wichtigsten Erkrankungen der Wirbelsäule geben. Dadurch werden Sie in die Lage versetzt, die Ursache Ihrer Schmerzen zu verstehen wie auch die notwendigen Behandlungsmaßnahmen, die wir Ihnen empfehlen würden.
Wie ist eine Bandscheibe aufgebaut?
Bandscheiben bestehen aus gegenläufig in Wendeln verlaufenden Fasern, die einen Ring bilden. In dem darüber und darunter liegenden Wirbel sind die Fasern verankert und halten so den Ring stabil zwischen den Wirbeln. Die Fasern umgeben einen Gallertkern, der zunächst einen sehr hohen Flüssigkeitsgehalt aufweist. Nach dem Prinzip einer Bandscheibe ist auch zum Beispiel ein Reifen konstruiert. Aussen eine Hülle, die sich Formänderungen anpassen kann und im Inneren einen unter Druck stehenden, ebenfalls verformbaren Inhalt hält.

Die Bandscheibe zwischen 5. Lendenwirbel und Kreuzbein ist teilweise in den Rückenmarkkanal ausgetreten (Bandscheibenvorfall)
Wie entsteht ein Bandscheibenvorfall?
Während des Alterungsprozesses des Körpers treten natürlich auch Verschleißbedingte Veränderungen an den Bandscheiben auf. Diese können den Gallertkern betreffen, der hauptsächlich an Flüssigkeit verliert und dadurch an Volumen verliert, so als würde Luft aus dem Reifen entweichen. Aber auch die Faserhülle kann spröde werden, so dass einzelne oder viele Fasern zerreissen. Wie bei dem Beispiel des Reifens bei einem Riss in der Aussenhaut die Luft entweicht, so kann bei dem Bandscheibenvorfall der Gallertkern durch den Druck entweichen. In der Fachsprache heißt dies „Nucleus Pulposus Prolaps", abgekürzt NPP. In den meisten Fällen wird dies in Richtung des Rückenmarkkanals erfolgen, weil hier einige natürliche Wandschwächen des Faserringes gelegen sind. Verliert der ausgetretene Teil den Kontakt zur restlichen Bandscheibe, spricht man von einem „sequestrierten" Bandscheibenvorfall.
Wie entstehen die Symptome?
Der Druck, der durch das ausgetretene Bandscheibenmaterial auf die Rückenmarkhülle oder die darin enthaltenen Nervenfasern ausgeübt wird, führt zu einer Reizung der Nerven, dies wiederum zu den Schmerzen. Ist durch starken Druck auf ein Nervenfaserbündel die Funktion des Nerven, also die Weiterleitung von Signalen beeinträchtigt, kommt es zum Beispiel zu Lähmungen oder Taubheitsgefühlen.
Welche Behandlungsmöglichkeiten gibt es?
Aus den oben genannten Zusammenhängen ergeben sich wiederum die verschiedenen Ansatzpunkte einer Behandlung.
Injektionen
Hilft eine Therapie mit Krankengymnastik und allgemeinen Schmerzmitteln nicht mehr, kann man zunächst versuchen, die Reizung der Nerven durch Injektion reizmindernder Medikamente direkt an den Nerven, zu lindern.
Operation
Bestehen die Symptome länger als sechs Monate oder liegen Lähmungen für den*die Patient*in wichtiger Muskeln vor, ist eine Operation gerechtfertigt. Im Falle einer Blasen- oder Mastdarmlähmung durch Druck auf das Rückenmark, ist eine sofortige Operation unbedingt notwendig. Hierbei wird das Gewebe, das auf die Nerven drückt sowie das lockere Gewebe, welches sich noch in der Restbandscheibe befindet, aber auch austreten könnte, entfernt. Es wird soviel Gewebe entnommen, dass man davon ausgehen kann, dass kein neuer Vorfall droht. Man sollte jedoch soviel Gewebe als Schutz belassen, dass die Wirbel noch eine schützende Schicht behalten, damit der beschleunigte Verschleiß nicht vorzeitig zu weiteren Problemen und damit Schmerzen führen kann.
Ein Mittelmass einzuhalten ist also wichtig, obwohl es im Einzelfall weder eine Garantie gibt, dass kein erneuter Bandscheibenvorfall auftritt, noch dass beschleunigter Verschleiß umgangen werden kann.
Minimal-Invasiv
Sogenannte „minimal-invasive" oder „perkutane" (perkutan heißt: mit einem Stich durch die Haut) Verfahren versuchen, die Fasern der Bandscheibe durch Energie hochfrequenter Schwingungen, durch Hitze oder Laserstrahlen schrumpfen zu lassen.
Bandscheibenprothese
Muss die Bandscheibe komplett entfernt werden, wie dies z. B. an der Halswirbelsäule bei bestimmten Bandscheibenvorfällen notwendig ist, können Bandscheibenprothesen zum Einsatz kommen.
Als Spinalkanalstenose wird eine Enge des Rückenmarkkanales bezeichnet. Der Rückenmarkkanal wird durch die Wirbelkörper gebildet. (Siehe Bild). An jedem Wirbel ist an der Rückseite ein knöcherner Ring, diese Ringe bilden übereinander plaziert den Rückenmarkkanal.
Was passiert bei einer Enge des Rückenmarkkanals?
Verengt sich der Kanal aufgrund verchleißbedingter oder akuter Erkrankungen oder Verletzungen, kommt es zunächst durch den direkten Druck an der Engstelle auf die Nervenfasern und die Rückenmarkhülle zu Beschwerden.
Darüber hinaus scheint aber auch die Störung der Durchblutung der Nerven durch den Druck eine Rolle im Krankheitsgeschehen zu spielen. Hier müssen noch weitere Forschungsergebnisse vorliegen, um die Zusammenhänge endgültig zu klären.

Der gelbe Pfeil zeigt auf einen normal weiten Abschnitt des Rückenmarkkanals, die roten Pfeile zeigen zwei Engstellen.
Was passiert bei einer Enge des Rückenmarkkanals?
Verengt sich der Kanal aufgrund verchleißbedingter oder akuter Erkrankungen oder Verletzungen, kommt es zunächst durch den direkten Druck an der Engstelle auf die Nervenfasern und die Rückenmarkhülle zu Beschwerden.
Darüber hinaus scheint aber auch die Störung der Durchblutung der Nerven durch den Druck eine Rolle im Krankheitsgeschehen zu spielen. Hier müssen noch weitere Forschungsergebnisse vorliegen, um die Zusammenhänge endgültig zu klären.
Wie entstehen die Beschwerden?
Das Resultat des Druckes jedenfalls ist erstens eine schmerzhafte Einschränkung der Gehstrecke, zweitens je nach Lage und Ausmaß der Engstelle die Reizung eines oder mehrerer Nerven des Rückenmarks mit meistens beinbetonten Schmerzen. Die Symptome lassen sich oft nach ihrem Ausbreitungsmuster einem Nerven zuordnen, so daß man einen Zusammenhang zwischen der Engstelle die auf den Röntgen und Kernspinbildern dargestellt ist und den Beschwerden der Patient*innen direkt ableiten und zuordnen.
Sind die Symptome in LWS und HWS gleich?
Enge des Rückenmarkkanals in der Halswirbelsäule
Eine Besonderheit ist die Enge des Rückenmarkkanals in der Halswirbelsäule. Unter jedem Wirbel verläßt auf jeder Seite ein Nervenfaserbündel aus dem Rückenmark den Rückenmarkkanal. Deshalb befinden sich ganz unten in der Wirbelsäule nur noch wenige Faserbündel in der Rückenmarkhülle, im Bereich der Halswirbelsäule jedoch sehr viele Nervenfasern. Das Rückenmark ist hier also sehr viel dicker, aber auch druckempfindlicher, weil es in der Rückenmarkhülle weniger Platz zum Ausweichen hat, als die wenigen Nervenfasern auf Höhe z. B. der Lendenwirbelsäule. Deshalb sind Schäden der Nervenbahnen bei Druck auf das Rückenmark auf Niveau der Halswirbelsäule meistens gravierender als auf Höhe z. B. der Lendenwirbelsäule.
Typisch für einen lang einwirkenden Druck auf das Halsmark sind Schäden der Nervenbahnen, die dem Gehirn die Information über Gelenkstellung, Muskelanspannung und Lage der Beine und Füße vermitteln. Die Folge ist, dass die betroffenen Patient*innen eine Gangunsicherheit entwickeln, Schwindelgefühle, und wesentlich gesteigerte Reflexe an den Beinen.
Welche Erfolgsaussichten bestehen?
Bei solchen Schäden ist eine Chance auf Erholung der Nerven umso größer, je schneller gehandelt wird, also je früher dem Rückenmark wieder Platz geschaffen wird. Haben die Schäden ein gewisses Ausmaß überschritten, sind sie nicht wieder reparabel, auch wenn der Druck von den Nerven genommen wird.
Was bedeutet der Begriff „Osteochondrose"?
Mit „Osteochondrose" bezeichnet man eine Überlastungsreaktion der Knorpel- und Knochenzellen an der Grenze der Bandscheiben zu den Wirbelkörpern. Im ursprünglichen Sinn des Wortes ist eine Störung der Umwandlung von Knorpel- zu Knochenzellen während der Knochenbildung gemeint, die verschleißbedingten Osteochondrose der Wirbelsäule jedoch bezeichnet eine Vorgang der Degeneration von Bandscheibengewebe, Knochenanbau an den Wirbeln als Abstützreaktion (Spondylophyten) und Verminderung der Höhe des Bandscheibenfaches.

Kernspintomographie, die eine Osteochondrose zwischen dritten und vierten Lendenwirbel zeigt (gelber Pfeil). Die betroffenen Wirbel zeigen bereits knöcherne Abstützreaktionen (roter Pfeil).
Wodurch kommt es zur Osteochondrose?
Eine Störung der Balance zwischen Widerstandskraft und Belastung der Wirbelsäule kann zur Überlastung führen. Dies wird zum Beispiel durch stark körperlich beanspruchende Arbeiten, aber auch bei Fehlbelastungen durch einseitige und ungünstige Körperhaltung verursacht. Eine der häufigen Arten der Osteochondrose ist bei Jugendlichen der sogenannte Morbus Scheuermann. Hierbei werden unter anderem durch vornüber gebeugtes Sitzen die vorderen Abschnitte der Brustwirbel und Bandscheiben zu stark beansprucht, so dass Bandscheibengewebe in den Knochen hineingedrückt wird. Somit kommt es zu einer Zerstörung der Bandscheibe und des Wirbels.
Wie ist der Verlauf der Osteochondrose?
Zunächst macht sich eine Osteochondrose lediglich durch die Rückenschmerzen für den Patienten bemerkbar. Später wird aufgrund der abnehmenden Höhe der Bandscheiben und keilartiger Form eine Fehlstellung mit Lageveränderung der Wirbelsäule nach vorn eintreten. Bei dem Morbus Scheuermann fällt dann der typische Buckel der Brustwirbelsäule auf.
Bei wachsender Fehlstellung erhöht sich zunehmend die Belastung der vorderen Wirbelabschnitte, so dass die Krankheit immer schneller voranschreitet.
An der Halswirbelsäule fällt die Fehlstellung in den seltensten Fällen nur auf. Hier tritt vielmehr die Einengung der Nervenaustrittsöffnungen (Neuroforamen) durch die knöcherne Abstützreaktion der Wirbel in den Vordergrund. Diese Enge verursacht eine Bedrängung der durchtretenden Nerven und somit Schmerz oder Funktionseinschränkung der von diesem Nerven vermittelten Funktionen.
Wie sollte die Therapie gestaltet werden?
Wenn Brust- oder Lendenwirbelsäule betroffen sind kann man in Frühphasen der Erkrankung durch konsequente Stärkung der Rumpfmuskulatur (Bauch- und Rückenmuskeln!) und Haltungstraining eine gute Chance haben, ein Fortschreiten zu verhindern. In Fällen, in denen die eigene Muskulatur nicht mehr rechtzeitig auftrainiert wurde, kann mit Hilfe einer Orthese ein Teil der Belastung der Wirbel aufgefangen werden. Dennoch muß die eigene Muskulatur ebenfalls gestärkt werden. Bei besonders stark ausgeprägten Fehlstellungen oder nicht zu therapierenden Schmerzen hilft eine Stabilisierungs- und Aufrichtungsoperation.
Im Bereich der Halswirbelsäule gestaltet sich die nicht operative Therapie schwieriger. Hier kann lediglich die schmerzhafte Muskulatur durch Physiotherapie gelockert werden, so dass dieser Anteil der Schmerzen entfällt. Die Nervenreizungen können durch gezielte Injektionen vermindert werden. Je nach Fortschritt der Osteochondrose ist die Implantation einer Bandscheibenprothese oder eine Stabilisierungsoperation angebracht, wenn die nicht operative Therapie versagt.
Was bedeutet der Begriff Facettengelenkarthrose (Spondylarthrose)?
Die Gelenke, durch die die einzelnen Wirbel miteinander verbunden sind, nennt man Facettengelenke. Der fortschreitende Verschleiß dieser Gelenke heißt auch Facettengelenkarthrose, denn diese Gelenke können wie auch zum Beispiel Hüft- oder Kniegelenke eine Arthrose ausbilden. Gleichwertig wird auch der Begriff Spondylarthrose verwendet. Wörtlich übersetzt heißt Spondylarthrose: Gelenkerkrankung der/des Wirbels.

Wodurch kommt es zur Arthrose?
Die Facettengelenkarthrose ist Folge einer zu starken Belastung der Gelenke im Vergleich zu deren Standfestigkeit. Diese Belastung kann zum Beispiel bei nicht vorgeschädigten Gelenken durch großen Druck ausgeübt werden. Dadurch werden Muskeln, Bänder und vor allem Knorpel und angrenzende Knochenschichten in den Gelenken überlastet, also geschädigt und gehen unter. An ihrer Stelle treten Narbengewebe oder Knochenanlagerungen, die natürlich kein vollwertiger Gelenkersatz sein können.
Das Gleichgewicht zwischen Beanspruchung und Belastbarkeit kann aber beispielsweise auch bei geringem Druck gestört sein. Dann nämlich, wenn das Gelenk vorgeschädigt ist.

Wie ist der Verlauf der Spondylarthrose?
Wie bei einer Kniegelenkarthrose auch, treten Schmerzen am Ort des Gelenkes auf. Bei der Spondylarthrose am ehesten in der unteren Lendenwirbelsäule, dort wo die Gelenke der stärksten Belastung, somit auch dem stärksten Verschleiß ausgesetzt sind. Diese Schmerzen verstärken sich bei großer körperlicher Belastung, treten jedoch auch als Ruheschmerz auf. Bei fortgeschrittener Erkrankung werden Knochenanbauten an den Gelenken auftreten, die den Rückenmarkkanal oder die Nervenaustrittsöffnungen einengen können. Die Symptome sind dann eine Einschränkung der Funktion der bedrängten Nerven oder Schmerz in dem von diesen Nerven versorgten Hautgebiet. Der Verschleiß der Wirbelgelenke ist ein fortschreitender Prozess, deshalb werden die Beschwerden ebenfalls im Normalfall kontinuierlich zunehmen.

Die blauen Pfeile (siehe oben) zeigen auf die Gelenkanteile des hier dargestellten Wirbels. Mit roten Pfeilen sind die Gelenkanteile des darüberliegenden, jetzt nicht sichtbaren Wirbels markiert. Gelbe Pfeile zeigen in den Gelenkspalt. Das Rückenmark ist hier als grünes Oval dargestellt. Man beachte, wie eng der Raum für das Rückenmark auf der unteren Original-Kernspinaufnahme ist. Dies wird durch Verknöcherungen an den Wirbelgelenken verursacht.
Wie sollte die Therapie gestaltet werden?
Zunächst können durch eine gut ausgebildete Muskulatur die Gelenke wesentlich entlastet werden. Hierin und im Haltungstraining liegt der erste Behandlungsansatz. Bei fortgeschrittenem Verschleiß können zusätzlich die Reizerscheinungen der Gelenke durch Injektion reizmindernder Medikamente gelindert werden. Bleibt dies ohne den gewünschten längerfristigen Effekt, besteht die Möglichkeit, die schmerzleitenden Nerven an den betroffenen Gelenken durch Kälte, elektrische Energie oder durch weitere Maßnahmen zu veröden.
In Fällen, bei denen diese minimal-invasiven Maßnahmen nicht helfen, können die betroffenen Gelenke durch eine Stabilisierungsoperation ausgeschaltet werden. Oft müssen hierbei auch die die Nerven bedrängenden knöchernen Anbauten mit entfernt werden.
Was bedeutet Spondylolisthesis?
Das Wirbelgleiten ist gekennzeichnet durch die Verschiebung eines Wirbels auf dem darunter gelegenen Wirbel nach vorn, selten auch nach hinten. Etwa zwei bis vier Prozent der Bevölkerung Mitteleuropas leiden unter dieser Erkrankung. Man teilt je nach Ausmaß des Gleitvorgangs verschiedene bis zu fünf Abstufungen ein. Ist der gleitende Wirbel komplett auf dem unteren Wirbel in Richtung des Bauches gewandert und rutscht nach unten ab, spricht man von einer Spondyloptose, einem Abkippen des Wirbels.
Wodurch kommt es zu einem Wirbelgleiten?
Verschiedene Ursachen werden beobachtet: Fehlbildungen und Ermüdungsbrüche in den hinteren Anteilen der Wirbelkörper werden meist bei Kindern oder Jugendlichen bemerkt, weil sie in diesem Alter erstmals Schmerzen bereiten. Diese Art des Wirbelgleitens wird auch „echtes Wirbelgleiten“ oder „Spondylolisthesis vera“ genannt. Dabei wird die hintere knöcherne Verankerung des betroffenen Wirbels an dem darunter gelegenen Wirbel zerstört. Aufgrund der verminderten Stabilität kommt es zu einem allmählichen Gleiten des Wirbels nach vorn.
Aber auch Verschleiß der Wirbelsäule oder Operationsfolgen können die Stabilität der Wirbelsäule mindern. Dann heißt das Gleiten Pseudolisthesis. Am häufigsten ist das Gleiten zwischen 4. und 5. Lendenwirbel gefolgt von L5 und dem Kreuzbein. Viele Patient*innen verspüren keine Beschwerden.
Wie ist der Verlauf der Spondylolisthesis?
Der Gleitvorgang kann über Jahre oder Jahrzehnte andauern und auch zum Stillstand kommen.
Als Folge des Wirbelgleitens kann sich aber auch eine Enge des Rückenmarkkanals mit Druck auf die Rückenmarkhülle und die Nerven entwickeln. Die typischen Symptome sind dann Kreuzschmerzen, Schmerzen in den Beinen sowie eine schmerzhafte Einschränkung der Gehstrecke als Zeichen einer Enge des Spinalkanals.
Wie soll die Therapie gestaltet werden?
Im Anfangsstadium kann man versuchen, sich durch Kräftigung der Muskulatur und Haltungstraining eine korrekte Stellung der Wirbelsäule anzutrainieren. Dabei werden die Kräfte, die den betroffenen Wirbel nach vorn ziehen würden möglichst weitgehend von den Muskeln, Bändern und der Bandscheibe aufgefangen, ohne dass eine dieser drei Komponenten überlastet werden würde. Überlassen die Muskeln die komplette Arbeit den Bändern und Bandscheiben, kann es zum Beispiel über ein Hohlkreuz zu deren Versagen kommen, mit der Folge, dass der Wirbel nicht mehr am Platz gehalten werden kann.
Reicht die aktive muskuläre Stabilisierung der Wirbelsäule nicht mehr aus, können Mieder elastische Korsette zusätzlichen Halt leisten, versagen auch diese, bleibt lediglich die stabilisierende OP mit Zurückziehen des abgeglittenen Wirbels in die Normalposition.
Was bedeutet der Begriff Skoliose?
Er leitet sich aus der griechischen Sprache von dem Wort für verbogen, geschlängelt, krumm ab: skolios. Im medizinischen Sprachgebrauch bezeichnet man eine Seitverbiegung der Wirbelsäule von mehr als zehn Grad als Skoliose. Bei Seitfehlstellungen von weniger als zehn Grad spricht man von skoliotischen Fehlstellungen, nicht von Skoliosen.
Wodurch kommt es zur Skoliose?
Eine fassbare Ursache dieser Fehlstellung der Wirbelsäule lässt sich nur für die wenigsten Skoliosen finden. Dazu zählen die Lähmungsskoliosen, welche, wie der Name schon sagt, durch Lähmungen von Muskelgruppen und dadurch bedingten asymmetrischen Zug an der Wirbelsäule entstehen. Die Lähmungen treten meist aufgrund angeborener oder im frühen Kindesalter auftretender Schäden am Gehirn oder Rückenmark auf.
Bei degenerativen (verschleißbedingten) Skoliosen der Lendenwirbelsäule, meist bei älteren Patient*innen auftretend, ist die Instabilität der Wirbelsäule der Grund für die Seitabweichung. Auch eine Fehlentwicklung oder Formveränderung von Wirbeln z. B. nach einem Wirbelbruch kann die Wirbelsäule aus der Lotrechten bringen.
Für ungefähr 80% der Skoliosen ist der Grund jedoch noch nicht hinreichend bekannt. Sie werden Idiopathische Skoliosen genannt. Viele Theorien sind bereits bezüglich der Ursachen aufgestellt worden, darunter Wachstums- oder Durchblutungsstörungen der Wirbel, Verdrängen der wachsenden Wirbelsäule durch Innere Organe, genetische Faktoren, Fehlsteuerung der Muskulatur durch Nerven und weitere Erklärungsversuche. Bisher konnte sich keine dieser Hypothesen allein gegen die anderen als die einzig Richtige durchsetzen. Man geht deshalb von einem Krankheitsgeschehen mit vielen, teils noch unbekannten Ursachen aus.
Wie ist der Verlauf der Skoliose?
Naturgemäß aufgrund der verschiedenen Ursachen äußerst unterschiedlich. Bei den verschleißbedingten, also „degenerativen" Skoliosen tritt ein langsames Fortschreiten, wie bei jedem Verschleiß, auf. Das heißt, dass die Fehlstellung und damit meist auch die Beschwerden langsam stärker werden.
Bei den Lähmungsskoliosen ist ein rasches Fortschreiten die Regel, weil die Muskelkräfte sehr ungleichmäßig verteilt sind.
Für die idiopathischen Skoliosen haben Studien gezeigt, dass ein Fortschreiten der Fehlstellung von dem Lebensalter und dem Ausmaß der Krümmung abhängt. Vereinfachend und verkürzt gesagt gilt bei Jugendlichen am Beginn der Pubertät: Seitabweichungen von bis zu 20 Grad bleiben bei 75 Prozent der Patient*innen stabil. Skoliosen zwischen 20 und 30 Grad bleiben bei ca. 40 Prozent der Patient*innen stabil. Erreicht die Krümmung 30 bis 60 Grad, verstärkt sie sich nur bei einem Zehntel der Patient*innen nicht mehr.
Bei Erwachsenen wird allgemein ein wesentliches Fortschreiten beobachtet, wenn die der Krümmung in der Brustwirbelsäule mehr als 50 Grad beträgt.
Wie soll die Therapie gestaltet werden?
Die notwendigen Behandlungsmaßnahmen sollen ein Fortschreiten der Skoliose verhindern. Deshalb hängen sie vom Ausmaß der Krümmung ab und werden umso eingreifender, je größer die Tendenz zum weiteren Abkippen der Wirbelsäule ist.
Für die Skoliosen von Jugendlichen im Wachstum gilt: unter 25 Grad sollte eine konsequente Physiotherapie durchgeführt werden. Es haben sich spezielle Zweige der Behandlungen für Patienten mit Skoliosen gebildet, zum Beispiel die Physiotherapie nach K. Schroth, die auch in manchen speziell Skoliose behandelnden Rehakliniken angeboten wird.
Ab einem Krümmungswinkel von 25 bis 40 Grad wird eine Korsettbehandlung empfohlen. Dieses nach Gipsabdruck für jede*n Patient*in individuell angefertigte Korsett soll eine Korrektur der Seitabweichung von ungefähr einem Drittel erwirken und darf lediglich zur Körperpflege abgelegt werden. Nach Abschluss des Wachstums können die Patient*innen vom Korsett langsam entwöhnt werden, zum Teil wird jedoch die Wirbelsäule wieder eine stärkere Krümmung einnehmen.
Bei einer Skoliose von mehr als 40 Grad sollte aufgrund der zu erwartenden schnellen Verstärkung der Seitabweichung eine operative Therapie erfolgen. Abhängig von der Lage der Krümmung in der Wirbelsäule wird hierbei vom Rücken oder durch den Brustkorb operiert.
Was bedeutet der Begriff Spondylodiszitis?
Das Wort setzt sich aus mehreren einzelnen Begriffen zusammen. Der erste Teil des Wortes (Spondyl-) steht für „Wirbel-", der zweite für Bandscheibe (disc- oder disz-) und die Endung -itis weist auf das Vorliegen einer Entzündung hin. Zusammengefasst also eine Entzündung von Wirbeln und Bandscheiben.

Der rote Pfeil zeigt zwischen vierten und fünften Wirbelkörper. Hier zeigt sich weiß dargestellt im Kernspintomogramm das entzündliche Sekret in der Bandscheibe.
Wodurch kommt es zur Spondylodiszitis?
Man kann verschiedene Ursachen einer Entzündung finden: im allgemeinen Sprachgebrauch ist mit dem Wort Spondylodiszitis eine bakterielle oder durch Pilze verursachte Infektion gemeint. In den Industrieländern findet sich Staphylokokkus aureus als häufigster Verursacher, in den Entwicklungsländern haben die Erreger der Tuberkulose einen sehr großen Anteil. Es gibt daneben jedoch auch nicht durch Infekte hervorgerufene Entzündungen (bakterielle Entzündung) beispielsweise der Morbus Bechterew.
Der häufigste Ausbreitungsweg der Infektion ist die Streuung der Bakterien aus kleinsten Wunden durch die Blutgefäße in die bandscheibennahen Anteile der Wirbel. Begünstigende Faktoren sind eine Immunschwäche durch z. B. Diabetes (Zuckerkrankheit), langdauernde Cortisoneinnahme, Alkoholgenuss und viele weitere Erkrankungen.
Wie ist der Verlauf der Erkrankung?
Häufig geht eine lange Leidensgeschichte der Patient*innen mit Rückenschmerzen ohne eindeutige zu erkennende Ursache der Diagnose voraus. Hohes Fieber tritt nur bei ca. einem bis zwei Drittel der Patient*innen auf. Das chronische Infektgeschehen führt jedoch zu einer stetigen Auszehrung mit körperlicher Schwäche, Unwohlsein, Appetitlosigkeit, etc.
In manchen Fällen kann die Infektion vom Körper selbst unter Kontrolle gebracht werden, meist mit Unterstützung durch ein Antibiotikum. Dann hinterlässt die Entzündung eine zerstörte Bandscheibe und teilweise eingeschmolzene Wirbel, die in einer bauchwärts geneigten Kurve zusammenwachsen, also versteifen. Bleibt der Schritt der Versteifung aus, entsteht eine Instabilität der Wirbelsäule. Sowohl die nach vorn geneigte Stellung der Wirbelsäule, wie auch die Instabilität verursachen Schmerzen.
Kommt es zur Ausbreitung des Infektes, können die benachbarten Organe befallen werden. Diese sind beispielsweise das Rückenmark und über die Rückenmarkhülle das Gehirn, weitere Wirbel und Bandscheiben und das vor der Wirbelsäule gelegene Gewebe, zum Beispiel Lymphgefäße, die Bauchschlagader oder die große Hohlvene. Unbehandelt würde diese Infektausbreitung eine schwere Schädigung oder den Tod der Patient*innen zur Folge haben.
Wie soll die Therapie gestaltet werden?
Grundsätzlich kann eine Ruhigstellung durch strenge Bettruhe in einer Gipsliegeschale und nach ca. zehn Wochen vorsichtiger Beginn der körperlichen Bewegung eine Behandlung erfolgen. Aufgrund der hohen Risiken der Ausbreitung der Infektion und der Beschwerden, die sich möglicherweise auch bei sehr glimpflichen Verlauf der Entzündung einstellen werden, sollte eine Operation mit Beseitigung des Infektes möglichst früh erfolgen. Dabei wird sämtliches infizierte Gewebe entfernt und an dessen Stelle körpereigener Knochen oder Knochenersatz implantiert. Somit findet eine schnelle Beseitigung der Infektionsquelle statt und es ist eine Ausheilung und Stabilisierung in Normalstellung der Wirbelsäule ermöglicht. Begleitend muss immer eine Behandlung mit einem Antibiotikum meist über drei Monate durchgeführt werden, weil sich Erreger an weiteren Orten im Körper niedergelassen haben können.
Behandlungen
Um die verschiedenen Aspekte der Wirbelsäulenchirurgie zu ordnen und das Verständnis zu erleichtern, sind im Folgenden zwei große Themenblöcke eingerichtet: Auf der einen Seite die Informationen zu den Erkrankungen, auf der anderen Seite die möglichen Therapieverfahren. Von den einzelnen Seiten mit Erklärungen der Krankheiten führen direkte Verweise zu den entsprechenden Operationen.
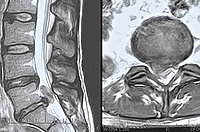
Ein Schwerpunkt liegt in der Behandlung von verschleißbedingten Erkrankungen der Wirbelsäule. Verschleiß, auch Degeneration genannt, findet bei jedem Menschen statt. Jedoch wird dieser Verschleiß erst zu einer Erkrankung, wenn er zu beeinträchtigenden Schmerzen führt, die sich über einen längeren Zeitraum nicht durch einfache Gegenmaßnahmen wie z. B. Wärme beheben lassen. Können diese Beschwerden auch durch Behandlung bei einem*einer niedergelassenem Orthopäd*in nicht in ausreichendem Maße gelindert werden oder wenn Symptome vorliegen, die eine dringliche Behandlung im Krankenhaus erforderlich machen, sollten die stationäre Aufnahme, die Diagnostik und danach die richtige Therapie erfolgen.
Die Vertebroplastie ist ein minimalinvasives Verfahren zur Behandlung von osteoporotischen Wirbelbrüchen. Bei der Vertebroplastie wird Knochenzement percutan oder durch minimalinvasiven Zugang zumeist transpedikulär in den Wirbelkörper eingebracht. Der betroffene Wirbel erfährt durch dieses Verfahren wieder unmittelbar Stabilität.
Die Entkalkung des Knochens im Alter oder bei Osteoporose kann an der Wirbelsäule zu Brüchen oder zum Zusammensinken von Wirbelkörpern führen. Daraus resultieren häufig ausgeprägte Schmerzen sowie Verformungen der Wirbelsäule.
Durch die unmittelbare Stabilisierung werden weitere Fehlstellungen vermieden. Meist wird eine sofortige Schmerzfreiheit erreicht und der*die Patient*in kann ggf. auch ohne Korsett mobilisiert werden.
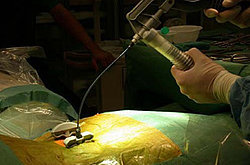
Bild: Knochenzement wird unter Röntgenkontrolle in den Wirbel eingespritzt.
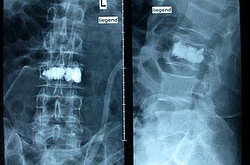
Bild: Gleichmäßige Verteilung des Zements im Wirbel.
Versteifungsoperationen der Wirbelsäule (Spondylodesen) werden bei schweren verschleißbedingten (degenerativen) und verletzungsbedingten (posttraumatischen) Wirbelsäulenveränderungen mit und ohne neurologische Defizite (Gefühlstörungen, Lähmungen) erforderlich. Bei neurologischen Störungen ist häufig eine operative Dekompression (Erweiterung) des Spinalkanals und der Nervenwurzeln angezeigt.
Bei Versteifungsoperationen werden einzelne Wirbelsäulensegmente (Bandscheibe mit den angrenzenden Wirbeln) oder ganze Wirbelsäulenabschnitte mit Schrauben und Stäben verbunden (Spondylodese).

Die eigentliche Versteifung erfolgt allerdings durch das Auflegen von autologen (körpereigenen) Knochenspänen, die zu einer festen knöchernen Verbindung der verschiedenen Wirbel führen (biologische Fusion).
Diese Wirbelsäulenfusionen sind von ventral, d. h. durch den Bauchraum oder retroperitoneal mit Ausräumung der Bandscheibe von vorn, von dorsal, d. h. mit einem Hautschnitt direkt über den Dornfortsätzen sowie als kombinierter dorso-ventraler Eingriff möglich. Die Indikationsstellung, das heißt welche der verschiedenen Operationsverfahren bei welchen Krankheitsbildern durchgeführt werden muss, erfordert eine außerordentlich große Erfahrung. Neben der großen Anzahl durchgeführter Operationen müssen die entwickelten Operationsverfahren ständig verbessert und weiterentwickelt werden. Für die Genauigkeit der Schraubenplatzierung in der Wirbelsäule steht ein Computer gestütztes Navigationssystem zur Verfügung.
Indikationen für Fusionen:
- Spondylolisthesen (Wirbelgleiten)
- Osteochondrosen (Bandscheibenverschleiß)
- Instabilitäten
- Postdiskotomiesyndrom
- Frakturen (Wirbelbrüche)
- Tumoren
- Entzündungen
Als neue Therapiemöglichkeit bei verschleißbedingten höhergradigen Bandscheibenschäden oder nach Bandscheibenoperation hat sich der Einsatz der Bandscheibenprothesen in den letzten Jahren zunehmend bewährt. Besondere Vorteile dieses Verfahrens ist ein Erhalt der Wirbelsäulenbeweglichkeit und ein geringerer Verschleiß benachbarter Bandscheiben und Wirbelkörper.

Prothesenmodelle
In unserer Klinik werden ausschließlich Modelle verwendet, die bereits seit vielen Jahren ihre Haltbarkeit und Eignung bewiesen haben. Die Charité-Prothese zum Beispiel ist seit 15 Jahren im Einsatz und stetig weiterentwickelt worden.

Beispiel:
31-jährer Patient, Schmerzen nach zwei Bandscheiben-Operationen 1998/2002
Diagnose: Postdiscotomiesyndrom Discogener (Bandscheibenbedingter) Schmerz Facetteninfiltration negativ pseudoradikuläre Beinschmerzen

Operation
Die Operation wird von vorn mit linksseitigen Bauchschnitt durchgeführt.
Nach der Operation
Am Tage nach der Wirbelsäulenoperation soll der*die Patient*in wieder aufstehen. Er bzw. sie ist für 6 Wochen mit einem elastischen Mieder versorgt. Spezielle Einschränkungen der Bewegung gibt es nicht. Die Arbeitsfähigkeit ist in Abhängigkeit vom Beruf nach 3 bis 6 Wochen gegeben.
Fazit
Die Bandscheibenprothese ist eine sinnvolle Ergänzung in der Wirbelsäulenchirurgie. Wichtig ist eine große operative Erfahrung und eine strenge Indikationsstellung.
Wirbelgleiten ist gekennzeichnet durch die Verschiebung eines Wirbels nach vorn, selten auch nach hinten. Der Gleitvorgang kann über Jahre oder Jahrzehnte andauern und auch zum Stillstand kommen. 2 bis 4 Prozent der Bevölkerung Mitteleuropas leiden unter dieser Erkrankung. Verschiedene Ursachen werden beobachtet: Fehlbildungen, Ermüdungsbrüche, Verschleiß der Wirbelsäule oder Operationsfolgen. Am häufigsten ist das Gleiten zwischen 4. und 5. Lendenwirbel gefolgt von L5 und 1. Sacralwirbel. Viele Patient*innen verspüren keine Beschwerden. Als Folge des Wirbelgleitens kann sich aber auch eine Instabilität der Wirbelsäule oder aber eine Enge des Rückenmarkkanals mit Kompression der Nerven entwickeln. Die typischen Symptome sind dann Kreuzschmerzen, Schmerzen in den Beinen sowie eine schmerzhafte Einschränkung der Gehstrecke als Zeichen einer Enge des Spinalkanals.

Abb. 1: Wirbelgleiten im Segment L4/5 mit Einengung des Rückenmarkkanals und Überlastung der Gelenke.
In der Behandlung der Erkankung kommen zunächst konservative Verfahren zur Anwendung. Durch Medikamente, Krankengymnastik mit Kräftigung der Rückenmuskulatur oder durch das Tragen eines stützenden Mieders können die Beschwerden gelindert werden. Manchmal sind bestimmte Injektionsverfahren sinnvoll. Versagen diese konservativen Behandlungsverfahren, ist eine Operation angezeigt.

Abb. 2: Wirbelgleiten prae- und postoperativ. Nach der OP ist die Stellung der Wirbelsäule wiederhergestellt.
Bei der Operation wird der betroffene Wirbel wieder in die anatomisch korrekte Position gebracht (Reposition) und ggf. der Rückenmarkkanal erweitert (Dekompression). Das Repositionsergebnis wird mit Hilfe von Titanimplantaten gesichert. Bei der Dekompression werden knöcherne und ligamentäre Einengungen beseitigt und Nerven und Rückenmark freigelegt.

Abb. 3
Fazit
Bei der operativen Behandlung der Spondylolisthesis führen Reposition der Fehlstellung und konsequente Dekompression zu sehr guten klinischen Ergebnissen.
Komplexe Fehlstellungen der Wirbelsäule wie z. B. Skoliosen, Kyphosen oder Wirbelsäulenfehlbildungen erfordern nach Ausschöpfen der konservativen Behandlungsmöglichkeiten (z. B. Physiotherapie, adäquate Korsettversorgung) eine komplexe dreidimensionale Korrektur der Wirbelsäulenfehlstellung.

In den vergangenen Jahren sind hierzu unterschiedliche dorsale, ventrale und kombinierte Operationsverfahren entwickelt worden. Die eingesetzten Verfahren sind die ventrale Derotationsspondylodese nach Zielke, dorsale Distraktionsspondylodese, kombinierte Aufrichtungsspondylodese bei Morbus Bechterew.
Prinzip dieser Operationen ist eine Versteifung des betroffenen Wirbelsäulenabschnitts in verbesserter Stellung der Wirbelsäule. Dabei muss eine sichere Korrektur unter Erhalt möglichst vieler beweglicher Wirbelsäulensegmente erreicht werden.
Indikationen für komplexe Wirbelsäulenrekonstruktionen
- Degenerative Fehlstellungen
- Idiopathische Skoliosen
- Kyphosen
- Wirbelsäulenmissbildungen
- Komplexe Fehlstellungen
- Spina bifida
Bei jedem Menschen kommt es mit zunehmenden Lebensalter zu verschleißbedingten (degenerativen) Veränderungen an der Wirbelsäule. Da nicht alle einen Krankheitswert haben, sind bei Schmerzzuständen an der Wirbelsäule neben der körperlichen Untersuchung und bildgebenden Verfahren (Röntgen, CT, MRT) oft Infiltrationen erforderlich. Im Rahmen der Diagnosefindung kann durch gezielte Injektion eines lokalen Betäubungsmittels die schmerzverursachende Struktur erkannt werden. Auch kann eine solche Infiltration unter therapeutischen Aspekten durchgeführt werden. Hierbei erfolgt die Zugabe eines speziellen Cortisonpräparates. Dieses führt durch seine entzündungshemmende Wirkung zu einer Abnahme des Reizzustandes.

Periradikuläre Infiltrationstherapie, PRIT
Kommt es zur Reizung einer Nervenwurzel, z. B. durch Verlagerung von Bandscheibengewebe oder knöcherne Engen im Nervenaustrittsloch, entsteht ein ausstrahlender Schmerz, der sich exakt dem Versorgungsgebiet des entsprechenden Nerven zuordnen lässt. Bei der PRIT wird unter Röntgenkontrolle eine Kanüle bis an die Nervenwurzel herangeführt. Das Betäubungsmittel schaltet die Nervenwurzel dann für einige Stunden aus. Diese Technik kann an der gesamten Wirbelsäule angewandt werden.

Caudablock
Bei Engen des Wirbelkanals, z. B. knöchern bedingt oder durch Verdickung der Bänder, kommt es zu einer Reizung der Nerven in diesem Bereich. Durch eine Öffnung im Kreuzbein gelangt man mit der Kanüle in den Kreuzbeinkanal. Hier können die Nervenfasern direkt mit den Medikamenten umspült werden.

Facetteninfiltration
Bei Verschleiß der Bandscheiben und auch bei Fehlstellungen der Wirbelsäule kommt es zu eine vermehrten Be-und auch Überlastung der Zwischenwirbelgelenke (Facettengelenke). Dabei kommt es zu einem vermehrten Knorpelabrieb (Arthrose). Ferner kommt es zur Verdickung der Gelenke. Hierdurch entstehen lokalen Schmerzen. Diese Gelenke werden ebenfalls unter Röntgenkontrolle infiltriert.

Epidurale Injektion
Hierbei wird die Nadel direkt bis an die Rückenmarckhaut (Dura) vorgeschoben. Die Medikamente umspülen die Nervenfasern. Reizzustände, z. B. durch eine Enge des Wirbelkanals, können so gebessert werden.

Intradiscale Injektion
Die Nadel wird bis in die Bandscheibe vorgeschoben. Verschiedene Medikamente können so verabreicht werden. Kommt es nach Gabe eines lokalen Betäubungsmittels zur Schmerzfreiheit, liegt die Schmerzursache im Bereich des Bandscheibenfaches. Ferner kann der Druck innerhalb der Bandscheibe durch andere Medikamente verändert werden.