Herzlich willkommen in der Klinik für Gefäßchirurgie
Die Klinik für Gefäßchirurgie und endovaskuläre Chirurgie ist ein Teil der Konzerngefäßchirurgie der Mühlenkreiskliniken. Die Konzerngefäßchirurgie befindet sich an zwei Standorten, im Krankenhaus Bad Oeynhausen und im Johannes Wesling Klinikum Minden. In der Klinik werden sämtliche Eingriffe am arteriellen und venösen Gefäßsystem, soweit sie ohne die Zuhilfenahme einer Herz-Lungen-Maschine erfolgen können, durchgeführt.
Breites Behandlungsspektrum
Die Gefäßchirurgie hat sich von der rein operativen Therapie auf die endovaskuläre (minimal-invasive) Behandlungsmethoden (Ballonkatheterdilatation, Stentimplantationen und Einbringen von Gefäßendoprothesen) erweitert. Die Behandlungsmöglichkeiten umfassen ebenso die konservative Therapie von Erkrankungen der Schlagadern und Venen einschließlich physikalisch-krankengymnastischer Maßnahmen (medizinische Trainingstherapie, Lymphdrainagen, Laufbandergometrie, individuelles Gehtraining, Infusionstherapie).
Das Hauptarbeitsgebiet der Klinik ist die Behandlung von Arterienaneurysmen (Gefäßerweiterungen) und arteriellen Durchblutungsstörungen (Gefäßverengungen). Besondere Schwerpunkte bilden die rekonstruktiven Operationen an den extrakraniellen hirnversorgenden Arterien zur Schlaganfallprophylaxe und an den supraaortischen Ästen (Armarterien), die offene gefäßchirurgische oder endovaskuläre Therapie von Aortenaneurysmen sowie sämtliche Bypass Verfahren mit sog. Hybrideingriffen bei der peripheren arteriellen Verschlusskrankheit der Becken- und Beinarterien. Die großen Erfahrungen liegen dabei bei differenzierten Therapiestrategien des „Diabetischen Fußes“ unter Anwendung aller gefäßchirurgischen und interventionellen Rekonstruktionen einschließlich crurale und pedale Venenbypässe (Bypass bis zum Fuß unter Einsatz körpereigener Vene), modernes Wundmanagement sowie Grenzzonenamputationen (Entfernung von nekrotischem Gewebe am Fuß).
Der weitere Kernbereich unserer Klinik ist das umfangreiche Gebiet der Dialyseshunt-Chirurgie mit Revisionseingriffen, Kunststoffshunt-Anlage, Dialysekatheterimplantationen sowie aufwendigen Shuntkorrekturen bei Mangeldurchblutung der Hand (Banding, Steppnaht, arterieller Bypass, sog. DRIL- und PRIL-Verfahren) und Shuntaneurysmen.
Zum Behandlungsspektrum der Gefäßchirurgie zählen auch die operative Behandlung von Krampfadern, die sich durch schonende Stadien gerechte Vorgehensweise „mit kleinen Schnitten“ auszeichnet, sowie von Becken- und Beinvenenthrombosen mit Thrombektomien, Behandlung der chronischen Wunden (venöse und arterielle Ulcera cruris) angefangen mit radikaler chirurgischer Wundreinigung über modernes Wundmanagement mit Vakuumtherapie bis zur Hautverpflanzung, Therapie von Arterienkompressionssyndromen im Hals- und Schulterbereich (TOS, TIS, Halsrippe, Scalenus-Syndrom), am Bauch (Truncus coeliacus) und Bein (Arteria poplitea, Soleus-Syndrom), lumbale Sympatektomie.
Die Operationen von Krampfadern, Shunt-Neuanlagen, Implantationen von Dialysekathetern können nach Wunsch des Patienten ambulant erfolgen. Viele Operationen werden auch in örtlicher oder regionaler Betäubung durchgeführt.
Hybrideingriffe in einer Hand des Gefäßchirurgen
Die konventionellen und endovaskulären Operationsmethoden in der Hand des Gefäßchirurgen bieten dem Patienten extreme Vorteile. Der Gefäßchirurg beherrscht nicht nur den interventionellen Eingriff, sondern ist auch für alle Eventualitäten und potentielle Komplikationen gerüstet. Dies sollte unabdingbare Voraussetzung und Maßstab für jede invasive Maßnahme sein. Der Patient kann sich sicher sein, dass ihm von unserem Gefäßchirurgen immer für ihn beste Methode angeboten wird. Die endovaskulären Verfahren werden als kombinierte Maßnahmen mit operativen Rekonstruktionen (sogenannte Hybrideingriffe) durchgeführt. Oft lässt sich dadurch das Ausmaß des gefäßchirurgischen Eingriffs deutlich reduzieren oder es kann ein Folgeeingriff vermieden werden. Die sämtlichen interventionellen Rekonstruktionen im OP werden von Gefäßchirurgen selbst durchgeführt. Das kann nur der Gefäßchirurg, der die beiden Methoden beherrscht.
Modernste Gefäßdiagnostik
Im Haus der Maximalversorgung, wie das Johannes Wesling Klinikum Minden, und in fachübergreifender Kooperation mit anderen Kliniken (Kardiologie, Neurologie, Nephrologie, Radiologie) stehen uns alle modernsten nicht invasiven und invasiven diagnostischen Verfahren zur Verfügung (hochauflösende Ultraschallverfahren, Katheter-Angiographie, Phlebographie, Kernspinangiographie, Computertomographie). Im Operationssaal haben wir einen modernen Röntgen-C-Bogen für intraoperative Kontroll-Angiographien, Katheter-Dilatationen sowie Implantationen von Stents und Aortenendoprothesen.
Gute Zusammenarbeit mit allen niedergelassenen Kollegen
Eine ganz wesentliche Voraussetzung für eine optimale gefäßchirurgische Versorgung der Patienten ist die eigene Gefäßsprechstunde und die enge Zusammenarbeit mit ambulant tätigen Radiologen, Angiologen und Diabetologen, mit Dialysepraxen und Hausärzten. Auf eine gute Zusammenarbeit mit allen niedergelassenen Kollegen legen wir einen besonderen Wert. In den Sprechstunden wird mit den Patienten nach eingehender Diagnostik das weitere Vorgehen, vor allem auch die Operationsindikation, besprochen. Durch die Nachuntersuchungen in den Gefäßsprechstunden werden die Behandlungsergebnisse regelmäßig überprüft und drohende Re-Verschlusse rechtzeitig erkannt. In den Gefäßchirurgischen Sprechstunden können sich die Patienten auf Überweisung von niedergelassenen Fachärzten nach Terminvereinbarung zur Abklärung von Gefäßerkrankungen vorstellen. Bei Notfällen ist eine Vorstellung in Konzernnotaufnahme jeder Zeit möglich. Ein fachärztlicher Hintergrunddienst steht 24 Stunden 7 Tage der Woche zur Verfügung.
In der Klinik für Gefäßchirurgie erkennen und behandeln wir die meisten Erkrankungen von Schlagadern (Arterien) und Krampfadern (Venen). Im Einzelnen sind das:
- Chronische Durchblutungsstörungen der Beine und Arme (Schaufensterkrankheit, Raynaud-Syndrom)
- Verengungen der hirnversorgenden Gefäße
- Risiko eines Schlaganfalls
- Erweiterungen der Schlagadern (Aortenaneurysmen, Poplitealaneurysmen)
- Diabetisches Fußsyndrom
- Durchblutungsstörungen des Magen-Darm-Traktes und der Nieren
- Akuter arterieller Gefäßverschluss (Embolie oder arterielle Thrombose)
- Akute Venenthrombose
- Einrisse der Hauptschlagader (spontan oder nach dem Unfall)
- Chronische Wunden (das „offene Bein“ – arteriell oder venös)
- Krampfaderleiden
- Herstellung und Korrektur von Gefäßzugängen für die Blutwäsche (Dialyse)
Bauchschlagaderweiterung/Bauchaortenaneurisma
Albert Einstein, Thomas Mann, Charles de Gaulle, alle sind an einem geplatzten Bauchaortenaneurysma (auch Bauchaortenaneurysma (BAA) genannt) gestorben. Heutzutage kann man ein Aneurysma frühzeitig durch ein einfaches, schmerzloses Ultraschall-Screening (Vorsorgeuntersuchung) erkennen und vorbeugende Maßnahmen ergreifen.
Was ist Bauchschlagadererweiterung?
Unter einem Aneurysma versteht man die Erweiterung einer Schlagader (Aorta). Diese Erweiterung kann an allen Körperregionen auftreten. Sie betrifft am häufigsten die Bauchschlagader unterhalb der Nierenarterien.
Warum ist ein Bauchaortenaneurysma gefährlich?
Die Hauptgefahr besteht darin, dass ein Aneurysma platzt und es zur inneren Verblutung kommt. Andere Risiken bestehen z. B. in der Bildung von Blutgerinnseln im Aneurysma, die zu Gefäßverschlüssen in den Beinen führen können.
Was ist die Ursache für ein Bauchaortenaneurysma?
Die meisten Aneurysmen werden durch die Gefäßverkalkung (Arteriosklerose) hervorgerufen. Fünf von hundert Männern über 65 Jahre haben eine Erweiterung der Hauptschlagader. Bei einem*einer von hundert Patient*innen ist eine umgehende Behandlung notwendig! Aktive und frühere Raucher sind besonders gefährdet, darüber hinaus wird auch eine erbliche Veranlagung beobachtet. Frauen haben ein niedrigeres Risiko, sollten aber bei Vorliegen von Risikofaktoren (Nikotinkonsum, Arteriosklerose) ebenfalls untersucht werden.
Welche Beschwerden verursacht ein Bauchaortenaneurysma?
Das gefährlichste am Bauchaortenaneurysma ist das, dass es vom Patienten bzw. der Patientin meist nicht bemerkt wird. Durch Größenzunahme können vor allem Rückenschmerzen auftreten. Bei Fällen, in denen ein Bauchaortenaneurysma platzt, wird vom Patienten bzw. der Patientin ein unerträglicher Bauchschmerz mit Ausstrahlung in den Rücken, Übelkeit und Brechreiz bemerkt. Durch eine innere Blutung kommt es zu einer lebensbedrohlichen Situation.
Ab einem Durchmesser von fünf Zentimetern des Aneurysmas steigt die Gefahr des Platzens durch einen Gefäßwandriss erheblich an.
Beim Screening wird ein Bauchaortenaneurysma festgestellt. Was passiert danach?
Kleinere Aneurysmen sollten in regelmäßigen Abständen mit Ultraschall überwacht werden. Erst bei Größenzunahme erfolgen weiterführende Untersuchungen, vor allem eine Computertomographie der Aorta mit Zugabe von Kontrastmittel, um die genaue Morphologie der Bauchschlagader und des Aneurysmas festzustellen, was für die Wahl der nachfolgenden Therapie wichtig ist.
Operationsverfahren
Bei plötzlicher Größenzunahme oder aber einer Größe von fünf Zentimetern des Aneurysmas sollte eine präventive Operation erfolgen. Hierzu gibt es zwei verschiedene Operationsverfahren:
Konventionelles Operationsverfahren
Bei der konventionellen oder offenen Operation er folgt erst die Öffnung des Bauches. Danach wird oberhalb und un terhalb der Gefäßerweiterung das Blutgefäß abgeklemmt, längs geöffnet und eine Gefäßprothese als Ersatz angenäht. Nach Freigabe des Blutstroms wird die ursprüngliche Gefäßwand zum Schutz der umgebenden Organe wieder um die Prothese gelegt und vernäht.
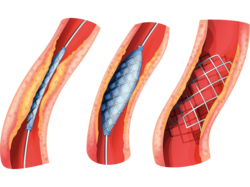
Endovaskuläres Operationsverfahren
Bei dem sogenannten endovaskulären Verfahren mit einer Stentprothese wird über die Leistenschlagader eine durch Draht verstärkte Prothese von innen in das Aneurysma eingebracht. Der Eingriff ist schonender, weil die Bauchhöhle nicht geöffnet wird. Nachteilig ist eine regelmäßige, oft lebenslange Überwachung. Während die offene Operation in den meisten Fällen möglich ist, eignet sich eine Stentprothese nur in bestimmten Fällen.
Wie geht es nach Behandlung weiter?
Die Erholungsphase nach endovaskulärem Verfahren dauert zwei bis drei Wochen und sechs bis acht Wochen nach einer offenen Operation. Das Heben schwerer Lasten (mehr als 5 kg) sollte drei Monate lang nach der offenen Operation vermieden werden, um einen Narbenbruch vorzubeugen.
Alle Informationen finden Sie zusammengefasst als Flyer hier.
Diabetischer Fuß
Der diabetische Fuß ist eine Folgeerkrankung des Diabetes mellitus, auch Zuckerkrankheit genannt. Beim Diabetes ist durch Insulinmangel der Stoffwechsel gestört und der Körper kann nicht optimal mit Nährstoffen versorgt werden. Hierdurch werden Blutgefäße und periphere Nerven in den Beinen und Füßen geschädigt, man spricht von peripherer Angio- und Neuropathie. Medizinisch bezeichnet man das entstehende Krankheitsbild als das Diabetische Fußsyndrom (DFS).
Welche Beschwerden können beim diabetischen Fuß auftreten?
Die Beschwerden beim diabetischen Fuß sind unterschiedlich. Meistens können, aufgrund der Schädigung der peripheren Fußnerven, Schmerzen nicht bewusst wahrgenommen werden. Die Folge sind Entzündungen, die durch kleine unbemerkte Verletzungen am Fuß verursacht werden. Zudem heilen Wunden durch die Schädigung der Blutgefäße schlecht.
Liegen Verengungen der Blutgefäße (Stenosen) vor, treten Durchblutungsstörungen der Beine und Füße auf – die Schaufensterkrankheit. Hierdurch wird das Gewebe ungenügend mit Nährstoffen und Sauerstoff versorgt. Zunächst treten Beschwerden beim Gehen und später auch im Ruhezustand Schmerzen auf. Im Ernstfall droht das Absterben des Gewebes und kann so zur Amputation des Fußes, sogar des ganzen Beines, führen.
Welche Faktoren beeinflussen die Entstehung eines diabetischen Fußes?
Das Vorliegen einer langen Diabetesdauer, hohe Blutzuckerwerte und vermindertes Schmerzempfinden sind Faktoren, die das Risiko für das diabetische Fußsyndrom erhöhen. Aber auch die verminderte Durchblutung fördert die Entstehung.
Was kann man gegen den diabetischen Fuß tun?
Als Diabetiker sollten Sie täglich Ihre Füße auf Veränderungen und Verletzungen überprüfen. Bitte achten Sie auch auf kleinste Verletzungen und eine gute Fußpflege. Die Versorgung mit orthopädischem Schuhwerk zur Entlastung der Problemzonen ist genauso wichtig. Beim Auftreten von Beschwerden während des Gehens sollte unbedingt ein Gefäßmediziner aufgesucht und Ihre Gefäße auf Engstellen untersucht werden. Stellen Sie Ihre Blutzuckerwerte möglichst genau ein. Halten Sie immer Rücksprache mit Ihren behandelnden Ärzt*innen (Hausarzt*ärztin, Internist*in, Diabetolog*in). Meiden oder bekämpfen Sie konsequent die Risikofaktoren für die Arteriosklerose (Rauchen, Bluthochdruck, hohe Blutfette, Übergewicht). Achten Sie auf gesunde Ernährung und Bewegung.
Was kann man medizinisch beim Vorliegen des diabetischen Fuß-Syndroms tun?
Liegen (offene) Wunden vor, sollte ein Arzt bzw. eine Ärztin beraten und helfen. Viele Praxen und Kliniken haben ausgebildetes Wundmanagement-Personal, die Sie optimal bei Wundversorgung betreuen können.Bei Verengungen der Gefäße wird im Anfangsstadium (Stadium I – II der Schaufensterkrankheit), wenn noch keine offenen Wunden vorhanden sind, ein Gehtraining und spezielle Gymnastik durchführt oder mit Medikamenten die Durchblutung gefördert.
Im fortgeschrittenen Stadium sind nur noch kurze schmerzfreie Gehstrecken möglich, Ruheschmerzen oder Nekrosen treten auf (Stadium II – IV). Die Durchblutung muss meistens operativ wiederhergestellt werden. Zu den verschiedenen Operationsmethoden gehören die Gefäßaufdehnung, mit oder ohne Stent (Metallgitter), die Kalkausschälung und Erweiterungsplastik oder der Bypass. Auch die Behandlung mit Medikamenten ist möglich. Welche Behandlung am Besten ist, hängt vom Ausmaß der Erkrankung und dem Ort der Gefäßverengung ab.
Eine Gefäßaufdehnung mittels Ballondilatation (PTA, Stent) wird sehr häufig bei kurzstreckigen Engstellen oder Verschlüssen, z. B. im Bereich der Becken- oder Oberschenkelschlagadern durchgeführt. Kurzstreckige Engstellen oder Verschlüsse, die für eine Gefäßaufgehnung nicht in Frage kommen, werden operativ eher durch eine Kalkauschälung und eine Erweiterungsplastik der Gefäße korrigiert.
Langstreckige Veränderungen im Gefäß werden meistens mit einem Bypass überbrückt. Hierfür können auch körpereigene Gefäße (z. B. Vene vom Bein, Arm) verwendet werden. Gerade bei Patient*innen mit dem diabetischen Fußsyndrom kommen die Venenbypässe am Unterschenkel und Fuß am häufigsten in Betracht (sogenannte crurale und pedale Bypässe). Ihr behandelnder Gefäßchirurg und Gefäßmediziner wird Sie über die beste Behandlungsmethode beraten.
Alle Informationen finden Sie zusammengefasst als Flyer hier.
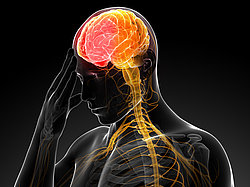
Schlaganfall/Carotisstenose
Ein Schlaganfall ist die Folge einer plötzlichen Durchblutungsstörung des Gehirns. Hierbei kommt es zu einer dauerhaften Schädigung des auf Sauerstoffmangel sehr empfindlich reagierenden Gehirngewebes.
Wodurch kann ein Schlaganfall verursacht werden?
Ein Schlaganfall kann durch den Verschluss eines Gefäßes (Thrombose, Embolie) im Gehirn entstehen. Dies wird als ischämischer (Mangeldurchblutung) Hirninfarkt bezeichnet und betrifft zirka 80 Prozent aller Schlaganfälle. Eine andere Ursache ist die Blutung in das Gehirngewebe durch Platzen eines Gefäßes. Gründe dafür können unter anderem ein stark erhöhter Blutdruck oder eine Gefäßerweiterung (Aneurysma) sein. Die dadurch entstehende Hirnblutung ist in etwa 15 bis 20 Prozent der Fälle Ursache eines Schlaganfalles.
Etwa 20 Prozent der ischämischen Schlaganfälle sind durch Verengungen (Stenosen oder Verschlüsse) an den Halsschlagadern verursacht. Dabei wird die Halsschlagader (Arteria carotis) am häufigsten im Bereich ihrer Gabelung durch kalk- und fetthaltige Gefäßwandablagerungen eingeengt. An den Verengungen können sich zusätzlich Blutgerinnsel bilden, die durch eine Embolie zum Verschluss der kleinen Gefäße im Gehirn führen können. Jährlich erleiden ungefähr 200.000 Menschen in Deutschland einen Schlaganfall und mehr als eine Million Menschen leiden unter körperlichen oder geistigen Behinderung als Folge eines Schlaganfalles.
Gibt es Warnsymptome für einen Schlaganfall?
Warnsymptome, die durch vorübergehende Durchblutungsstörungen des Gehirns verursacht werden, können ein Kribbeln oder auch Taubheitsgefühl in Armen und Beinen, Beeinträchtigungen der Motorik wie Lähmungen, Sehstörungen, Koordinationsstörungen, undeutliches Sprechen wie auch eine fehlerhafte Sprache sein.
Die obengenannten Symptome sind Alarmsignale und bedürfen einer dringenden medizinischen Abklärung!
Was ist beim frischen Schlaganfall zu tun?
Ein akuter Schlaganfall ist ein echter Notfall. Sobald der Verdacht besteht, sollte umgehend die Notrufnummer 112 gewählt und veranlasst werden, dass der*die Patient*in in die spezialisierte Abteilung eines Krankenhauses, die sogenannte Stroke-Unit, eingeliefert wird. In dieser Spezialabteilung wird dann die akute Schlaganfall-Therapie durchgeführt.
Bei früh diagnostizierten Schlaganfällen kann eine Thrombolyse (Gerinnselauflösende Therapie) durch ein Medikament erfolgen. In anderen Fällen können die spezialisierten Kollegen der Neuroradiologie über einen Katheter in die betroffenen Gefäße vordringen und dort die Verstopfungen beseitigen. Einige Patient*innen müssen von Neurochirurgen bei Gehirnblutung oder Gefäßchirurgen bei hochgradigen Carotisstenosen operiert werden.
Was ist zu tun, wenn die Warnsymptome länger zurückliegen?
Nach Auftreten der genannten Symptome, ist neben der neurologischen Untersuchung, eine Ultraschalluntersuchung der Halsschlagader (Arteria carotis) auf Engstellen (Stenosen) absolut notwendig. Wird eine Operation oder Stentanlage der Halsschlagader in Erwägung gezogen, sollte zusätzlich eine weitere bildgebende Diagnostik (MRT, CT oder Angiographie) der Halsschlagader erfolgen. Des Weiteren sollte eine gründliche körperliche Untersuchung durchgeführt werden, wobei vor allem ein hoher Blutdruck und ein Diabetes mellitus ausgeschlossen werden sollte. Zum Ausschluss von Herzrhythmusstörungen und anderen Herzerkrankungen sind ein EKG und eine Ultraschalluntersuchung des Herzens (Echokardiogramm) notwendig.
Wie kann man einem Schlaganfall bei Vorliegen einer hochgradigen Halsschlagaderstenose vorbeugen?
Wenn eine hochgradige Einengung der Halsschlagader vorliegt und die Symptome einer vorübergehenden Durchblutungsstörung des Gehirns festgestellt werden, dann sollte eine operative Behandlung (offene Operation oder Stenting) durchgeführt werden.Bei Verengungen der Halsschlagadern ohne Symptome reicht das Behandlungsspektrum von der konservativen medikamentösen Therapie von Risikofaktoren über die minimalinvasive stentgestützte Ballonaufdehnung bis hin zur Operation.
Ihr behandelnder Gefäßchirurg und Gefäßmediziner wird Sie über die beste Behandlungsmethode beraten.
Wie wird die Operation durchgeführt?
Die Operation findet bei uns unter Vollnarkose statt. Über einen kleinen Schnitt wird die Schlagader am Hals freigelegt und anschließend die Engstelle ausgeschält.Je nach Befund wird eine sogenannte Patchplastik (ein „Flicken“) durchgeführt oder die Halsschlagader nach Absetzen wieder angenäht. Während der Operation wird die Gehirndurchblutung über bestimmte Messungen kontinuierlich kontrolliert.Insgesamt handelt es sich um einen komplikationsarmen Eingriff, der Patient*innen vor den schlimmen Folgen eines Schlaganfalles sehr effektiv bewahren kann. Der stationäre Aufenthalt in der Klinik beträgt nur wenige Tage.
Alle Informationen finden Sie zusammengefasst als Flyer hier.
Schaufensterkrankheit
Die Schaufensterkrankheit ist hauptsächlich (zu 95 Prozent) eine Folgekrankheit der Arterienverkalkung (Arteriosklerose) in den Beinen. Durch die Verkalkungen kommt es zu Engstellen (Stenosen) in den Arterien, wodurch Durchblutungsstörungen entstehen. Diese Durchblutungsstörungen sorgen für Beschwerden beim Gehen. Die Betroffenen müssen nach einer bestimmten Gehstrecke stehen bleiben, daher auch die Bezeichnung „Schaufensterkrankheit“ oder der lateinische Name „Claudikatio intermittens (Hinken und Unterbrechen)“.
Medizinisch spricht man von der pAVK, der peripheren arteriellen Verschlusskrankheit. Schreitet die Krankheit fort, können bereits im Ruhezustand Schmerzen auftreten. Sogar die Amputation kann drohen.
Wer bekommt die Schaufensterkrankheit?
Die Schaufensterkrankheit ist weit verbreitet. Man geht davon aus, dass bei etwa 20 Prozent der 65-jährigen bereits eine Verkalkung der Beinarterien vorliegt. Das Risiko ist bei Männern etwas höher als bei Frauen.
Was sind die Ursachen für die Schaufensterkrankheit?
Die Hauptursache für die Schaufensterkrankheit ist die Arterienverkalkung (Arteriosklerose). Die Entstehung von Verkalkungen wird durch Nikotinkonsum, die Zuckerkrankheit (Diabetes mellitus), hohen Blutdruck (arterielle Hypertonie) und Fettstoffwechselstörungen gefördert. Eine Erkrankung durch Vererbung ist seltener.
Wie macht sich die Schaufensterkrankheit bemerkbar?
Im Frühstadium der Krankheit sind die Verengungen (Stenosen) in den Gefäßen noch so gering, dass keine Beschwerden auftreten (Stadium I – asymptomatische pAVK). Beim Fortschreiten der Erkrankung werden die Verengungen jedoch so stark, dass das Gewebe bei der Belastung nicht ausreichend mit Nährstoffen und Sauerstoff versorgt werden kann. Je nachdem, wo die Verengung vorliegt, können die Schmerzen in der Wade (dort am häufigsten), im Oberschenkel, im Gesäß oder im Fuß auftreten (Stadium II – Beschwerden beim Gehen). Im weiteren Verlauf können die Schmerzen bereits im Ruhezustand auftreten (Stadium III – Ruheschmerz). Die fehlende Durchblutung kann im Ernstfall zum Absterben des Gewebes führen, meist an den Zehen, den Knöchel und der Ferse (Stadium IV – Nekrose). Ab Stadium III und IV besteht unmittelbare Amputationsgefahr.
Beim Vorliegen einer Schaufensterkrankheit ist sehr wahrscheinlich, dass auch andere Gefäße im Körper verkalkt sind und weitere Verengungen vorliegen. Das Risiko eines Herzinfarktes und Schlaganfalles ist in jeden Fall erhöht.
Wie kann man der Schaufensterkrankheit vorbeugen?
Meiden oder bekämpfen Sie konsequent die Risikofaktoren für die Arteriosklerose (Rauchen, Bluthochdruck, hohe Blutfette, Diabetes mellitus, Übergewicht). Achten Sie auf gesunde Ernährung und Bewegung.
Was kann man medizinisch gegen Erkrankung tun?
Im Anfangsstadium der Erkrankung (Stadium I – II) sollte ein Gehtraining und spezielle Gymnastik durchgeführt werden. Regelmäßiges Gehtraining führt zur Ausbildung von Umgehungsgefäßen (Kollateralen), die die Muskulatur wieder mit Blut versorgen können. Zur Therapie stehen eine Reihe von Medikamenten zur Verfügung, die durchblutungsfördernd wirken und die Gefahr von Herzinfarkt, Schlaganfall oder Gefäßverschluss verhindern.
Im fortgeschrittenen Stadium sind nur noch kurze schmerzfreie Gehstrecken möglich, Ruheschmerzen oder Nekrosen treten auf (Stadium II – IV). Die Durchblutung muss meistens operativ wiederhergestellt werden. Zu den verschiedenen Operationsmethoden gehören die Gefäßaufdehnung, mit oder ohne Stent (Metallgitter), die Kalkausschälung und Erweiterungsplastik oder der Bypass. Auch die Behandlung mit Medikamenten ist möglich. Welche Behandlung am besten ist, hängt vom Ausmaß der Erkrankung und dem Ort der Gefäßverengung ab.
Eine Gefäßaufdehnung mittels Ballondilatation (PTA, Stent) wird sehr häufig bei kurzstreckigen Engstellen oder Verschlüssen, z. B. im Bereich der Becken-oder Oberschenkelschlagadern durchgeführt. Kurzstreckige Engstellen oder Verschlüsse, die für eine Gefäßaufdehnung nicht in Frage kommen, werden operativ eher durch eine Kalkauschälung und eine Erweiterungsplastik der Gefäße korrigiert. Langstreckige Veränderungen im Gefäß werden meistens mit einem Bypass überbrückt. Hierfür können auch körpereigene Gefäße (z. B. Vene vom Bein, Arm) verwendet werden.
Ihr behandelnder Gefäßchirurg und Gefäßmediziner wird Sie über die beste Behandlungsmethode beraten.
Wie geht es nach Behandlung weiter?
Der langfristige Erfolg einer Behandlung hängt aber wesentlich davon ab, wie konsequent Sie gegen Ihre Risikofaktoren vorgehen. Wie lange ein Gefäß offen bleibt, wird weitgehend vom Fortschreiten der Arteriosklerose bestimmt.
Alle Informationen finden Sie zusammengefasst als Flyer hier.
Sprechzeiten:
Montags bis donnerstags von 12.30 bis 15 Uhr
Terminvergabe über das Sekretariat:
Telefon 0 57 31 / 77 14 04
Lernen Sie das Klinikteam kennen

Dr.
Heinrich Walter
Direktor
Telefon: 0 57 31 / 77 14 04
E-Mail: gefaesschirurgie-oeynhausen[at]muehlenkreiskliniken[dot]de

Ebru Aydin
Chefarztsekretariat Gefäßchir. B.O.
E-Mail: gefaesschirurgie-oeynhausen[at]muehlenkreiskliniken[dot]de

Janine Pape
Chefarztsekretariat Gefäßchir. B.O.
E-Mail: gefaesschirurgie-oeynhausen[at]muehlenkreiskliniken[dot]de

Stefan Heisel
Leitender Oberarzt
Facharzt für Allgemein- und Gefäßchirurgie, Endovaskulärer Chirurg

Dr. (UA)
Muhanad Alnabki
Oberarzt
Facharzt für Viszeralchirurgie und für Gefäßchirurgie

Vagner Navasardyan
Oberarzt
Facharzt für Gefäßchirurgie und Notfallmedizin, Endovaskulärer Chirurg

Corinna Danch-Heinrich
Gefäßassistentin

Andrea Mavius
Chefarztsekretariat Gefäßchir. Minden
Telefon: 05 71 / 7 90 32 31
E-Mail: gefaesschirurgie-minden[at]muehlenkreiskliniken[dot]de

Ievgen Voloshchuk
Leitender Oberarzt
Facharzt für Gefäßchirurgie,
Phlebologie,
Endovaskulärer Spezialist DGG

Artur Dziuk
Oberarzt
Facharzt für Allgemein- und Gefäßchirurgie