Herzlich willkommen in der Klinik für Unfall-, Hand- und Orthopädische Chirurgie
Die Klinik für Unfall-, Hand- und Orthopädische Chirurgie mit ihrer Spezialisierung in den Bereichen der Handchirurgie und Orthopädischen Chirurgie versorgt Patient*innen jeden Alters mit unterschiedlichsten Verletzungen bzw. Erkrankungen. Neben der Versorgung von Unfallverletzten stellt die Endoprothetik von Hüfte, Kniegelenk und Schulter ebenso einen Schwerpunkt dar wie die differenzierte Hand- und Fußchirurgie.
Unser Ziel ist es, Sie während eines möglichen stationären Aufenthalts bestmöglichst zu versorgen und darüber hinaus zu gewährleisten, dass eine entsprechende Behandlung bzw. Therapie auch nach Entlassung aus stationärer Behandlung in Zusammenarbeit mit dem weiterbehandelnden niedergelassenen Kollegen gewährleistet ist.
Innerhalb des Krankenhauses Bad Oeynhausen verfügt die Klinik für Unfall-, Hand- und Orthopädische Chirurgie über 42 Betten. Im Jahr 2012 wurden über 2050 Operationen durchgeführt, hiervon etwa 20 Prozent ambulant. Innerhalb der ambulanten Operationen nimmt der Bereich der Handchirurgie einen großen Teil ein, darüber hinaus werden aber auch Kniegelenksarthroskopien und Metallentfernungen überwiegend ambulant durchgeführt. Der Stellenschlüssel lautet : 1-3-5,5 (Stand 09/2013)
Der Klinik angeschlossen ist eine hoch frequentierte Chirurgische Ambulanz, in der pro Jahr ca. 2.600 Arbeitsunfälle behandelt werden. Darüber hinaus werden pro Jahr ungefähr 5.500 Patient*innen notfallmäßig versorgt. Im Rahmen der Sprechstunden erfolgen jährlich ca. 5.000 weitere Patientenkontakte.
Dr. Mirko Schneider ist Facharzt für Orthopädie und Unfallchirurgie. Zusätzlich trägt er die Zusatzbezeichnungen spezielle Unfallchirurgie und ist ausgebildeter Handchirurg. Damit ist er berechtigt, nach der neuen Weiterbildungsordnung zum Facharzt*Fachärztin für Orthopädie und Unfallchirurgie ebenso auszubilden wie zum*zur speziellen Unfallchirurg*in und Handchirurg*in.
Die derzeitigen Weiterbildungszeiten betragen:
- 24 Monate Common Trunk
- 36 Monate Facharzt für Orthopädie und Unfallchirurgie
- 36 Monate spezielle Unfallchirurgie
- 36 Monate Handchirurgie
Hallux valgus
Sie haben Beschwerden mit Ihrer Großzehe und ein Hallux valgus ist möglicherweise bereits bei Ihnen diagnostiziert.Um Ihre Beschwerden zu lindern, bzw. zu beheben, kommen sowohl konservative wie auch operative Therapien in Betracht.Ihre Sorgen und Ängste, insbesondere, wenn ein operativer Eingriff notwendig erscheint, sollen abgebaut werden und gleichzeitig wollen wir Sie ermutigen, sich in einer unserer Sprechstunde weiter von uns aufklären und beraten zu lassen.
Was ist ein Hallux valgus?
Beim Hallux valgus kommt es im Laufe der Zeit zu einer Abweichung der Großzehe im Grundgelenk zur Außenseite des Fußes hin. Im Extremfall kann sich hierbei die Großzehe über oder unter die 2. Zehe Ihres Fußes legen.
Wodurch kommt es zu einem Hallux valgus?
Für die Entwicklung und Entstehung des Hallux valgus gibt es nicht nur eine Erklärung, es handelt sich wahrscheinlich um das Zusammenspiel mehrerer Faktoren, die aber bis heute nicht vollständig geklärt sind. Der Hallux valgus tritt insbesondere bei Frauen auf, Männer sind nur ganz selten betroffen. Die langläufige Meinung, dass das Schuhwerk der Frauen (z. B. Pumps, hoher Absatz) durch das spitze Zulaufen des Schuhs zu den Zehen hin die alleinige Ursache für die Entstehung eines Hallux valgus ist, ist so nicht richtig. Das Schuhwerk bei Frauen fördert sicher die Entstehung eines Hallux valgus, auf der anderen Seite wissen wir aber, dass der Hallux valgus auch in Kulturen vorkommt, in denen bis heute kein Schuhwerk getragen wird.
Wie macht sich der Hallux valgus bemerkbar?
In der Regel kommt es, besonders in den Herbst- und Wintermonaten, innenseitig im Bereich des Großzehenballens zu Druckproblemen beim Tragen von festem Schuhwerk. Neben isolierten Druckschmerzen kann auch eine schmerzhafte Rötung auftreten, bedingt durch eine Entzündung des Schleimbeutels innenseitig am Großzehenballen.
Wie kann der Hallux valgus therapiert werden?
In den Frühstadien, d. h. wenn die Großzehe erst sehr wenig nach außen Richtung Kleinzehe abweicht, kann durch entsprechend angefertigtes Schuhwerk, evtl. in Verbindung mit Einlagen, eine Besserung erzielt werden. Konservative Maßnahmen können aber nur das Voranschreiten eines Hallux valgus verlangsamen und Ihre Beschwerden verbessern. Liegt ein Hallux valgus erstmal vor, so kann er durch konservative Maßnahmen niemals vollständig kuriert werden. Häufig muss der Hallux valgus operativ behandelt werden.Hierbei gilt der Grundsatz: Je geringer die Fehlstellung der Großzehe, desto weniger umfangreich ist die erforderliche Operation. Warten Sie deshalb besser nicht zu lange!
Ich habe einen Hallux valgus, was sollte ich jetzt tun?
Wir möchten Sie ermutigen, einen Termin zur Beratung in einer unserer Sprechstunden wahrzunehmen. Die Sprechstunden werden chefärztlich und oberärztlich geleitet, sodass Ihre Beratung ausschließlich von versierten und erfahrenen Fußchirurgen erfolgt.Was in Ihrem speziellen Fall das Beste ist, kann nur im Rahmen einer Untersuchung und eines persönlichen Gespräches abgeklärt und festgelegt werden. Am Ende Ihres Gespräches sollten alle Ihre Fragen beantwortet sein, sodass Sie auch einer möglichen Operation gelassen und angstfrei entgegen sehen können.
Erkrankungen der Hand und des Handgelenks
Sie haben Beschwerden in der Hand oder am Handgelenk und Ihr Arzt oder Ihre Ärztin hat möglicherweise schon die Ursache der Beschwerden festgestellt. In Abhängigkeit Ihrer speziellen Diagnose ergibt sich die Therapie, die manchmal konservativ, oftmals aber auch operativ aussieht. In diesem Fall beschäftigen Sie sicherlich viele Fragen. Mit dieser Kurzbroschüre möchten wir Ihre Fragen beantworten, Ihre Ängste und Sorgen abbauen und Sie gleichzeitig ermutigen, sich bei einem Handspezialisten in unserem Haus zur weiteren Behandlung vorzustellen.
Welches sind die häufigsten Problemeder Hand bzw. des Handgelenks?
Schmerzen im Bereich des Daumens,z. B. beim Auswringen eines Lappens oder beim Öffneneiner Flasche mit Drehverschluss, haben häufig ihrenAusgang von einem fortgeschrittenen Verschleiß imDaumensattelgelenk. Das ist das Gelenk zwischen Handwurzelund Basis des Mittelhandknochens im Daumen.Man spricht dann von "Rhizarthrose".
Ein „Kribbeln“ mit einem „Taubheitsgefühl“ am Daumen, Zeigefinger, Mittelfinger und teils auch am Ringfinger deutet auf eine Einengung eines Nervens im Handgelenksbereich hin. Bekannt ist diese Einengung unter dem Namen „Karpaltunnelsyndrom“.
Beim „schnellenden Finger“ (Digitus saltans) handelt es sich um ein immer wieder auftretendes „Hängenbleiben“ eines Fingers oder mehrerer Finger in Beugestellung. Durch eine Kraftanstrengung kann diese fixierte Beugestellung des Fingers überwunden werden und der Finger kann wieder bis zum nächsten „Hängenbleiben“ frei bewegt werden. Das Lösen dieser Blockierung aus der Beugestellung führt zu dem Eindruck, dass der Finger nach vorne „schnellt“, was der Erkrankung seinen Namen gibt.
Beim „Morbus Dupuytren“ handelt es sich um eine Erkrankung der Hand, die überwiegend bei Männern auftritt. Hierbei bilden sich „derbe“ und „knotige“ Verhärtungen in der Hohlhand sowie im Bereich der Finger, vorzugsweise
des 4. und 5. Fingers. Diese knotigen Bindegewebsstränge ziehen den betroffenen Finger in die Hohlhand, d.h. die Finger können immer schlechter gestreckt werden.
Im Endstadium liegen sie wie beim Faustschluss in der Hohlhand und können überhaupt nicht mehr gestreckt werden.
Ich habe ein Problem mit der Hand – Was sollte ich jetzt tun?
Für Beschwerden an der Hand und am Handgelenk gibt es eine Vielzahl möglicher Ursachen. Daher kann eine genaue Diagnose nur in einem persönlichen Gespräch
mit einem Handspezialisten geklärt werden. Für die hier aufgeführten Probleme der Hand gibt es sehr erfolgreiche operative Maßnahmen, die oftmals ambulant
erfolgen können. Zum Teil können sie auch minimal invasiv in lokaler Betäubung durchgeführt werden.
Vereinbaren Sie zur Klärung Ihres speziellen handchirurgischen Problems einfach einen Termin.
Die Sprechstunde wird ausschließlich oberärztlich oder chefärztlich von handchirurgisch erfahrenen Operateuren geleitet. Am Ende Ihres Gespräches sollten alle Ihre Fragen beantwortet sein, sodass Sie auch einer möglichen Operation gelassen und angstfrei entgegen sehen können. Sie haben Beschwerden in der Hand oder am Handgelenk und Ihr Arzt hat möglicherweise schon die Ursache Ihrer Beschwerden festgestellt.
Künstlicher Hüftgelenkersatz (Hüft-TEP)
Sie haben Schmerzen im Hüftgelenk und Ihr Arzt hat einen hochgradigen Knorpelverschleiß festgestellt. Damit Sie wieder schmerzfrei und belastbarer werden, ist das Einsetzten eines künstlichen Hüftgelenks die einzige Möglichkeit. In diesem Fall beschäftigen Sie sicherlich viele Fragen. Die wichtigsten möchten wir Ihnen gerne sofort beantworten und gleichzeitig Ihre Sorgen und Ängste abbauen.
Was bedeutet „Arthrose des Hüftgelenks“?
Der Knorpelüberzug des Knochens im Hüftgelenk sorgt dafür, dass Sie über Jahrzehnte Ihr Hüftgelenk problemlos belasten können. Bei der Arthrose wird dieser Knorpelüberzug im Laufe der Jahre immer mehr aufgebraucht. Wenn „Knochen auf Knochen“ im Hüftgelenk reibt, führt das zu erheblichen Schmerzen und zunehmender Bewegungseinschränkung. Das Einsetzen eines künstlichen Hüftgelenks muss erwogen werden.
Wann muss das künstliche Hüftgelenk eingesetzt werden?
Den Zeitpunkt, wann das künstliche Hüftgelenk eingesetzt wird, bestimmen Sie. Wenn die Schmerzen Ihre Lebensqualität deutlich einschränken, sollten Sie sich zur Operation entscheiden.
Was muss ich über mein neues künstliches Hüftgelenk wissen?
Bei der Hüftendoprothese unterscheidet man sowohl verschiedene Prothesen-Typen wie auch unterschiedliche Verankerungstechniken im Knochen. Die Entscheidung, ob zur Fixation im Knochen für Sie eine „zementierte“, "teilzementierte“ oder unzementierte“ Hüftendoprothese günstiger ist, kann ebenso nur in einem persönlichen Gespräch mit dem Arzt geklärt werden, wie die Frage, ob für Sie eine „Kurzschaftprothese“, eine „Kappenprothese“ oder eine Standardprothese“ am besten geeignet ist. Ebenfalls wird individuell für Ihre Bedürfnisse im Rahmen der Untersuchung und des Gesprächs abgeklärt werden, ob der Einsatz eines „Navigations-Computers“ oder das Einsetzen des künstlichen Hüftgelenks in „minimalinvasiver Technik (MIC)“ für Sie von Vorteil ist.
Wie ist der zeitliche Ablauf, wenn ich mich zur Hüft-TEP Implantation entscheide?
Zuerst vereinbaren Sie einen Termin in unserer Sprechstunde. Im Rahmen Ihres Termins wird Sie der Chefarzt oder ein Oberarzt ausführlich beraten, Ihre Fragen beantworten und eventuelle Begleiterkrankungen abklären. Sie können dann sofort einen Operationstermin abstimmen oder Sie nehmen sich noch etwas Bedenkzeit. Der stationäre Aufenthalt im Krankenhaus beträgt ca. 7 – 10 Tage. Danach folgt meistens eine Anschlussheilbehandlung (AHB) von 3 Wochen. Dies kann in einer
Rehaklinik stationär oder auch ambulant erfolgen.
Wann ist die Hüfte wieder voll belastbar?
Direkt nach der Operation dürfen Sie Ihr neues Hüftgelenk in der Regel voll belasten und nahezu uneingeschränkt bewegen. Nach ca. 6 Monaten werden Sie Ihr funktionelles Endergebnis mit Ihrem neuen Hüftgelenk nahezu erreicht haben.
Künstlicher Kniegelenkersatz (Knie-TEP)
Sie haben Schmerzen im Kniegelenk und Ihr Arzt oder Ihre Ärztin hat einen hochgradigen Knorpelverschleiß festgestellt. Vielleicht können konservative Maßnahmen oder eine operative Kniegelenksspiegelung Ihnen Linderung verschaffen. Vielleicht ist aber die einzige Möglichkeit wieder schmerzfrei und belastbar zu werden, das Einsetzen eines künstlichen Kniegelenks. Die Fragen, die Sie in diesem Fall sicher beschäftigen, möchten wir hier beantworten und gleichzeitig Ihre Sorgen und Ängste abbauen.
Was bedeutet „Arthrose des Kniegelenks“?
Der Knorpelüberzug des Knochens im Kniegelenk sorgt dafür, dass Sie über Jahrzehnte Ihr Kniegelenk problemlos belasten können. Bei der Arthrose wird dieser Knorpelüberzug im Laufe der Jahre immer mehr aufgebraucht. Wenn „Knochen auf Knochen“ im Kniegelenk reibt, führt das zu erheblichen Schmerzen und zunehmender Bewegungseinschränkung.
Das Einsetzen eines künstlichen Kniegelenks muss erwogen werden.
Wann muss das künstliches Kniegelenk eingesetzt werden?
Den Zeitpunkt, wann das künstliche Kniegelenk eingesetzt wird, bestimmen Sie. Wenn die Schmerzen Ihre Lebensqualität deutlich einschränken, sollten Sie sich zur Operation entscheiden.
Was muss ich über mein neues künstliches Kniegelenk wissen?
Beim Einsetzen eines neuen Kniegelenks unterscheidet man den „halben“ Ersatz des Kniegelenks („Schlittenprothese“) im Gegensatz zum totalen Ersatz des Gelenks (TEP: Total-Endo-Prothese). In über 90% der Fälle ist der totale Ersatz des Kniegelenks (TEP) erforderlich. Die Entscheidung, was für Sie individuell das Beste ist, kann aber nur in einem persönlichen Gespräch geklärt werden.
Die von uns verwendeten Knie-Prothesen werden seit über 20 Jahren in unveränderter Form europa- und teilweise weltweit eingebaut und weisen in zahlreichen Studien hervorragende Langzeitergebnisse auf. So arbeiten über 93% der von uns überwiegend verwandten Knie-Prothesen noch nach 15 Jahren einwandfrei. Sollte sich Ihre Knie-TEP irgendwann nach diesem Zeitraum lockern, so ist auch die Wechseloperation am Kniegelenk mit den heutigen Implantaten im Regelfall technisch unkompliziert und risikoarm für Sie durchführbar.
Wie ist der zeitliche Ablauf, wenn ich mich zur Knie-TEP Implantation entscheide ?
Zuerst vereinbaren Sie einen Termin in unserer Sprechstunde. Im Rahmen Ihres Termins wird Sie der Chefarzt oder ein Oberarzt ausführlich beraten, Ihre Fragen beantworten und eventuelle Begleiterkrankungen abklären. Sie können dann sofort einen Operationstermin abstimmen oder Sie nehmen sich noch etwas Bedenkzeit.Der stationäre Aufenthalt im Krankenhaus beträgt ca. 7 – 14
Tage. Danach folgt meistens eine Anschlussheilbehandlung (AHB) von 3 Wochen. Dies kann in einer Rehaklinik stationär oder auch ambulant erfolgen.
Wann ist das Knie wieder voll belastbar?
Direkt nach der Operation dürfen Sie Ihr neues Kniegelenk in der Regel voll belasten und nahezu uneingeschränkt bewegen. Bei Entlassung aus unserem Krankenhaus sollte das operierte Kniegelenk bereits bis 90 Grad zu beugen sein, was durch intensive Krankengymnastik fast immer gelingt. Den vollen Bewegungsumfang Ihres neuen künstlichen Kniegelenks werden Sie nach ca. 6 – 9 Monaten erreichen, erst dann wird auch die Schwellung und die Überwärmung im OP-Gebiet deutlich rückläufig sein.
Schultergelenkserkrankungen
Sie haben Schmerzen in Ihrer Schulter und sind in Ihrer Bewegung eingeschränkt. Diese Beschwerden rauben Ihnen oftmals – im wahrsten Sinne des Wortes – den Nachtschlaf. Die Ursachen für Ihre Schulterproblematik können vielfältig sein. Mit dieser Patienteninformation möchten wir Sie aufklären und ermutigen, einen Schulterspezialisten aufzusuchen. In vielen Fällen können wir die Ursache Ihrer Beschwerden abklären und Ihnen sehr erfolgreiche Therapien anbieten.
Was verbirgt sich alles hinter dem Begriff „Schultergelenkserkrankungen“?
Häufig liegt die Ursache Ihrer Beschwerden in einem Schulterenge-Syndrom. Das bedeutet, dass der Raum zwischen dem Oberarmkopf und dem Schulterdach zu eng ist. Dadurch wird die zwischen diesen beiden knöchernen Strukturen durchlaufende Sehnenplatte (Rotatorenmanschette) eingeengt und in der Folge geschädigt. Diese Schädigung kann bis zu einem Riss der Sehnenplatte führen.
Eine weitere Ursache ist ein Gelenkverschleiß im Schultergelenk selbst oder oftmals auch im Schultereckgelenk, dem Gelenk zwischen Schulterdach und Schlüsselbein. Darüber hinaus gibt es noch zahlreiche andere Faktoren, wie z. B. Entzündungen oder Folgen von Schulterverletzungen, die zu Beschwerden im Schultergelenk führen können.
Wie kann man Ihnen helfen?
Gerade in einem frühen Stadium der Schultergelenksbeschwerden, insbesondere des Schulterenge-Syndroms (Impingement-Syndrom), können diese durch konservative Therapiemaßnahmen sehr erfolgreich behandelt werden.
Wenn die geschädigte Rotatorenmanschette bereits gerissen ist, hilft meist nur eine Operation. Auch bei einem fortgeschrittenen Verschleiß im Schulter- oder im Schultereckgelenk ist ein operativer Eingriff oftmals unumgänglich und gegebenenfalls muss ein künstliches Schultergelenk eingesetzt werden.
Letztlich kann nur die genaue Untersuchung und das persönliche Gespräch mit dem Arzt die Ursache Ihrer Beschwerden klären. Erst danach können wir die weitere Therapie mit Ihnen erörtern und festlegen.
Wie kann ich mein Schulterproblem abklären lassen?
Sie können telefonisch einen Termin in der Sprechstunde bei uns vereinbaren. Die Sprechstunde wird ausschließlich oberärztlich und chefärztlich durchgeführt. Ein besonderes Anliegen ist es uns, Ihnen Ihre Schulterproblematik zu erklären und alle Ihre Fragen bestmöglich zu beantworten.
Das Behandlungsspektrum in der Kinderorthopädie umfasst zwei Fachbereiche: Allgemeine Kinderorthopädie / Neuroorthopädie
Allgemeine Kinderorthopädie
Hier werden Kinder und Jugendliche mit angeborenen und erworbenen Erkrankungen des Stütz- und Bewegungsapparates behandelt.
Schwerpunkte:
- Hüftdysplasie / Hüftgelenkserkrankungen (Morbus Perthes, Hüftkopfabrutsch)
- Fußdeformitäten (Klumpfuß, Sichelfuß, Knick-Senk-Fuß)
- Beinfehlstellungen (X-Bein, O-Bein)
- Störungen des Kniegelenkes
- Wirbelsäulendeformitäten (konservative Skoliosebehandlung, Morbus Scheuermann)
Hüftdysplasie (Fehlbildung der Hüftgelenkspfanne)
Bei allen Neugeborenen mit Risikokonstellation (Vorerkrankung der Eltern/Beckenendlage) wird bei uns direkt nach der Geburt ein Hüftultraschall durchgeführt, um eine mangelnde Ausbildung der Hüftgelenkspfanne frühzeitig behandeln zu können. Die übrigen Säuglinge werden bei der U3 durch den Kinderarzt geschallt. Zeigt sich hierbei ein auffälliger Befund kann das Kind zur weiteren Behandlung hier vorgestellt werden. In der Regel reicht eine Behandlung mit einer Spreiz-Beugeschiene aus. Bei luxierten (verrenkten) Hüften muss das Hüftgelenk reponiert werden und anschließend in einem Beckenbeingips (Fettweißgips) fixiert werden.
Wird bei älteren Kindern eine schwere Hüftdysplasie entdeckt sind die konservativen Möglichkeiten begrenzt und die ungenügend ausgebildete Pfanne muss operativ rekonstruiert werden.
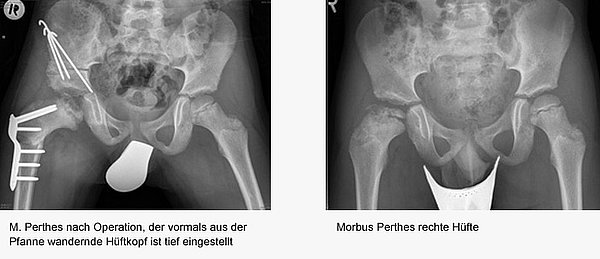
Morbus Perthes
Beim Morbus Perthes handelt es sich um eine im Kindesalter (um das 6. Lebensjahr) auftretende Durchblutungsstörung des Hüftkopfes. Die Kinder haben Schmerzen in der Hüfte und entwickeln einen Hinkgang. Die Ursache ist nicht eindeutig geklärt. Der Hüftkopf baut sich im Verlauf von 2 Jahren von alleine wieder auf. Ziel der kinderorthopädischen Behandlung ist ein Erhalt der Beweglichkeit der Hüfte und ein Wiederaufbau des Hüftkopfes unterhalb der Hüftpfanne. Manchmal ist hierzu ein operativer Eingriff nötig.
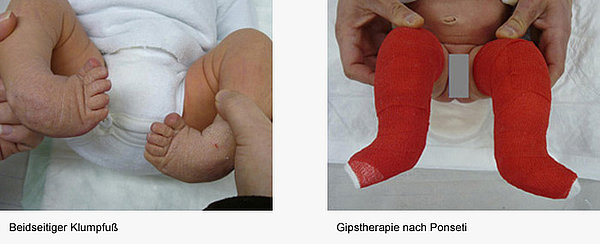
Klumpfuß
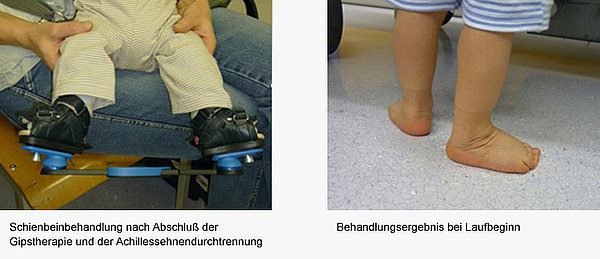
Der Klumpfuß ist mit 1:1000 Neugeborenen eine der häufigsten angeborenen Deformitäten. Der gesamte Fuß ist einwärts gedreht und nach oben gebogen. Immer ist die Achillessehne verkürzt. Hier im Haus werden die Kinder nach der Ponseti-Methode behandelt. Das Behandlungskonzept gibt es schon lange. In Langzeitstudien wurde belegt, dass die behandelten Kinder in den allermeisten Fällen flexible, schmerzfreie Füße haben. Die Ergebnisse im Vergleich zu anderen Behandlungsmethoden sind besser.
Die Behandlung beginnt i.d.R. in der ersten Lebenswoche mit einer Gipstherapie. Gegipst wird bis zum 2. Lebensmonat. Dann erhalten die Kinder eine Achillessehnendurchtrennung in Narkose. Die Durchtrennung wird perkutan (durch die Haut) durchgeführt, so dass die Narbe sehr klein ist. Anschließend wir der letzte Gips für drei Wochen angelegt.
Nun ist der Fuß korrigiert und muss durch eine spezielle Schiene gehalten werden, um eine Wiederkehr (Rezidiv) des Klumpfußes zu vermeiden. Die Schiene wird für die ersten drei Monate Tag und Nacht getragen und dann nur noch nachts bis zum 4. Geburtstag des Kindes.
Sichelfuß
Ein Sichelfuß ist eine bananenförmige Anspreizung des Vorfußes gegenüber dem Rückfuß. Häufig handelt es sich dabei um eine Fehlhaltung aufgrund der Enge im Mutterleib. Die meisten Sichelfüße „entfalten“ sich von alleine. Ist die Fehlstellung bei der U3 noch vorhanden, sollte mit Krankengymnastik über drei Monate begonnen werden. Sollte sich dann keine Besserung eingestellt haben, empfehlen wir eine Gipsredression (Oberschenkelgips mit gebeugtem Knie). Meist reichen zwei bis vier Gipse aus, um den Fuß zu korrigieren. Das Ergebnis wird anschließend mit einer Nachtorthese gehalten.
Kindlicher Knick-Senk-Fuß
Der kindliche Knick-Senk-Fuß ist ein vollkommen normaler Befund. Das Fußlängsgewölbe ist bis zum ca. 6. Lebensjahr noch nicht richtig entwickelt. Um die Muskulatur zu kräftigen und diesen Entwicklungsvorgang zu unterstützen, empfiehlt es sich viel barfuss zu laufen und die Schuhe der Kinder mit einer weichen flexiblen Sohle zu wählen.
Einlagen sind etwas passives und starres, sie aktivieren die Fußmuskulatur nicht und wirken sich sogar nachteilig auf die kindliche Fußentwicklung aus. Beim physiologischen kindlichen Knick-Senk-Fuß sollten sie daher nicht zum Einsatz kommen.
Besteht der Knick-Senk-Fuß über das 7. Lebensjahr hinaus und bereitet er Schmerzen, kann hier auch im Einzelfall eine Operation nötig sein wie z. B. eine Verlängerung des Fersenbeins (OP nach Evans) oder eine Schraubenverblockung am Fersenbein (Calcaneusstoppschraube nach de Pellegrin).
Beinfehlstellungen (X-Bein, O-Bein)
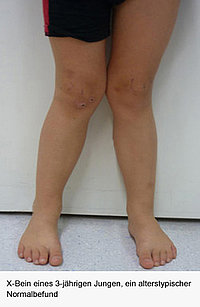
Während des kindlichen Wachstums durchlaufen die Beinachsen eine normale Entwicklung. Zu Laufbeginn besteht häufig ein O-Bein. Dann entwickelt sich zunehmend ein X-Bein, dass seine maximale Ausprägung im 4. Lebensjahr hat. Bis zum 7. Lebensjahr ist die Beinachsenentwicklung weitgehend abgeschlossen. Sollten dann noch ausgeprägte X- Beine vorliegen, kann durch einen kleinen operativen Eingriff das Achsenwachstum beeinflusst werden. Die Kinder sollten dazu spätestens mit 10 Jahren (Mädchen) und mit 12 Jahren (Jungen) vorgestellt werden.
Störungen des Kniegelenkes
Häufige Verletzungen und Beschwerden des kindlichen Kniegelenkes sind:
- Wachstumsschmerzen
- Schmerzhafte Reizung der Ansatzstelle des Kniescheibenbands (M. Osgood-Schlatter)
- Ausgerenkte Kniescheibe (Patellaluxation)
- Riss des Kreuzbandes
Für die kinderorthopädische Sprechstunde ist eine Überweisung durch eine*n Orthopäd*in oder Chirurg*in nötig.
Für Kinder mit einer Hüftdysplasie oder einem Klumpfuß ist eine Überweisung durch einen Kinderarzt, eine Kinderärztin, Orthopäd*in oder Chirurg*in nötig.
Neuroorthopädie
Hier werden Kinder mit Bewegungsstörungen, verursacht durch Störungen des Nerven- und Muskelsystems, behandelt. Die häufigste zugrunde liegende Erkrankung ist hierbei die infantile Cerebralparese (ICP).
Bei der infantilen Cerebralparese handelt es sich um eine bleibende Störung der Haltung und Bewegung des Kindes. Ursache dafür ist meist eine Schädigung des unreifen kindlichen Gehirns, z. B. durch Sauerstoffmangel, Hirnblutung oder Hirninfarkt, während der Geburt oder in den ersten Lebenswochen. Als Folge treten „Muskelverkrampfungen“ (Spastiken) auf, die mit Verkürzungen von Sehnen und Gelenkfehlstellungen einhergehen können. Diese Funktionsstörungen können den gesamten Körper (spastische Tetraparese), überwiegend die Beine (bilateral spastische Parese) oder nur eine Körperseite (unilateral spastische Parese/ Hemiparese) betreffen.
Zunächst wird eine konservative Therapie eingeleitet mit spezieller Krankengymnastik und, wenn nötig, einer orthopädietechnischen Versorgung (Orthesen, Lagerungssysteme, Hilfsmittel). Ergänzend findet bei Bedarf zur Behandlung der Spastik, z. B. bei Spitzfuß, „Scherengang“ oder Kauergang, eine Injektionsbehandlung mit Botulinumtoxin statt. Beim Botulinumtoxin handelt es sich um ein Medikament, das in den verkürzten Muskel gespritzt wird, um den Muskel zu schwächen. Diese Schwächung hält etwa 3 Monate an. In dieser Zeit wird die Krankengymnastik intensiviert. Nebenwirkungen sind selten.
Sind die Kinder älter, werden nicht selten operative Eingriffe nötig zur Muskel-Sehnenverlängerung, Rekonstruktion von Gelenkfehlstellungen und Drehfehlern. Auch die häufig vorhandene Hüftdysplasie muss in einigen Fällen operativ behandelt werden.
Für die Versorgung der Kinder stehen wir in engem Kontakt mit den behandelnden Kinderärzt*innen, Krankengymnast*innen und Orthopädietechniker*innen. Häufig werden diese Kinder bei uns im Beisein des*der behandelnden Krankengymnast*in und des*der versorgenden Orthopädietechniker*in angeschaut. Gerne schauen wir das Kind auch in der entsprechenden Einrichtung an, um es in seiner gewohnten Umgebung beurteilen zu können.
Für diese Sprechstunde ist eine Überweisung durch den Kinderarzt oder die Kinderärztin nötig.
Das Behandlungsspektrum beinhaltet alle vier Säulen der plastischen Chirurgie:
1. Rekonstruktive Chirurgie
- Motorische Ersatzoperationen oder Tenotomien zur Behandlung von spastischer Parese oder posttraumatischer Nervenläsionen
- Intramuskuläre Injektion von Botulinumtoxin bei Cerebralparese, erworbenen Spastiken und Migräne-Patient*innen
- Defektdeckung posttraumatisch oder nach Haut-/Weichteiltumorexstirpationen
2. Handchirurgie
- Das gesamte Spektrum handchirurgischer Operationen inklusive Handfehlbildungen
3. Ästhetische Chirurgie
- Lidstraffung (Blepharoplastie)
- Faltenunterspritzung
- Lymphödembehandlung
- Gynäkomastie
- Postbariatrische Chirurgie nach starker Gewichtsabnahme
- Bodylift (Gesamtkörperstraffung)
- Bruststraffung (Mastopexie)
- Reduzierung des oft deutlichen Hautüberschusses bei Erhaltung des Brustvolumens
- Brustverkleinerung (Mammareduktion)
- Bauchstraffung (Abdominoplastie)
Nach starker Gewichtsabnahme ist die Bauchdecke oft erschlafft. Es bildet sich häufig eine störende Bauchhauterschlaffung bis hin zur sogenannten „Fettschürze”. Eine - Fettabsaugung allein ist dann nicht ausreichend, da auch der Hautüberschuss entfernt werden muss.
- Oberschenkel-/Oberarmstraffung
- Gesäßstraffung
- Fettabsaugung (Liposuction)
Durch Fettabsaugung können folgende Körperregionen behandelt werden: Kinn, Oberarm, Brust, Ober- und Unterbauch, Flanken, Hüfte, Taille, Oberschenkel, Knie und Wade. - Dank wasserstrahl-assistierter Liposuktion (WAL) kann eine schonende Behandlung sowie eine optimale Körperformung durchgeführt werden. Das abgesaugte Fett kann gleichzeitig für einen autologen Fetttransfer genutzt werden.
4. Verbrennungschirurgie
- Korrekturoperationen nach Verbrennungen
Zusätzlich wird die Behandlung mit autologem conditioniertem Plasma (ACP) angeboten:
- Intraartikuläre Injektion bei Arthrosen (zum Beispiel an Daumensattelgelenk, Handgelenk, Kniegelenk, Schultergelenk)
- Lokale Injektion bei Epicondylitis humeri radialis/ulnaris (Tennis- und Golferellenbogen), Muskelfaserrissen
- Intradermale Injektion zur Verbesserung der Hautstruktur
Für die Behandlungen wird eine Überweisung von zugelassenen Haus- und Fachärzt*innen benötigt.
Allgemeine Sprechstunden
Montag, Dienstag und Donnerstag, 8 bis 15 Uhr,
Terminvereinbarung unter Telefon: 0 57 31 / 77-15 01
Außerhalb der o.g. Zeiten bitte Kontaktaufnahme über Telefon: 0 57 31 / 77-15 02 oder -14 23
Chirurgische Notfallambulanz
Für Notfallpatient*innen und Patient*innen nach Arbeitsunfällen ist die chirurgische Notfallambulanz 7 Tage die Woche, 24 Stunden täglich für Sie da.
BG-Sprechstundentermine (Arbeits- oder Wegeunfälle)
Für Patient*innen, die einen Arbeitsunfall erlitten haben und durch uns ambulant weiter versorgt werden, sind spezielle BG-Sprechstunden am Montag und Donnerstag eingerichtet.
Privatsprechstunden
Für Privatpatient*innen und Selbstzahler*innen
Montag, 8.30 bis 10 Uhr und Donnerstag, 12.30 bis 14 Uhr
In speziellen Fällen können Sprechstundentermine nach telefonischer Rücksprache auch außerhalb der vorgegebenen privaten Sprechstundenzeiten vereinbart werden.
Kontakt über das Sekretariat, Telefon: 0 57 31 / 77-14 23
Kinderorthopädische Sprechstunde
Kinderorthopädin Frau Dr. Oldenburg
Mittwoch, 10 bis 14.30 Uhr oder nach Vereinbarung
Terminvereinbarung unter Telefon: 0 57 31 / 77-15 01 (Ambulanz) oder 0 57 31 / 77-14 23 (Sekretariat)
Lernen Sie das Klinikteam kennen

Dr.
Mirko Schneider
Direktor
Telefon: 0 57 31 / 77 14 23
E-Mail: unfallchirurgie-oeynhausen[at]muehlenkreiskliniken[dot]de

Britta Bohmeier
Sekretariat
Telefon: 057 31 / 77 14 23
E-Mail: unfallchirurgie-oeynhausen[at]muehlenkreiskliniken[dot]de

Dr.
Christina Oldenburg
Oberärztin
Fachärztin für Orthopädie und Unfallchirurgie
Zusatzweiterbildung Kinderorthopädie